医療法人社団福寿会
 03-5681-9055
03-5681-9055
ひざ・股関節外来(人工関節/再生医療)
人生100年時代、この高齢化社会にとって「健康寿命」をいかに保つかが課題です。ひざ・股関節の痛みは、年のせいだから仕方がない、と諦めてしまう方も多いようですが、日常生活の幅が狭まり、身の回りのことを自分で行ったり、散歩や外出などの趣味を楽しむことも困難となるばかりか、寝たきりに近い状態にもなり得ます。
地域の皆様の、自分の足で立って歩く、そんな“あたりまえ”を少しでも応援できればと『ひざ・股関節外来』を開設しました。ひざ・股関節の痛みでお困りの際はお気軽にご相談ください。
また、福寿会病院では、肩・ひざ・股関節の障害、スポーツ障害、リウマチによる関節障害など、幅広い関節疾患に対応するために、リウマチ科・整形外科が連携し、『足立関節センター』を設立しました。所属する医師は全員が専門医を有し、各分野のスペシャリストが治療にあたります。確かな経験に基づいた、質の高い医療を提供すべく、スタッフ一同、総力をあげてより良い医療の実現に取り組んで参ります。
ひざ・股関節外来
整形外科 森島 拓
*受診の際にはかかりつけ医(整形外科の先生が望ましいですが、他科の先生でも構いません)からの紹介状を持参し、事前にご予約いただきますとよりスムーズな診療が可能です。
総合窓口
03-5681-9055ひざ・股関節外来:毎週金曜 15:00~17:00
特長
1. 体に負担の少ない最小侵襲手術(MIS:Minimally invasive surgery)を取り入れた人工関節手術MISとは筋肉や軟部組織(皮膚など)への負担をできるだけ最小限にして行う手術方法です。皮膚切開の大きさは昔と比較してはるかに小さくなっていますが、その下の筋肉や他の組織のダメージを少なくすることが何よりも重要で、それこそが真のMISと考えています。皮膚切開が小さく、軟部組織も温存できるために術後の痛みが少なく、早期回復・社会復帰が可能となります。
ただし傷を小さくすることにこだわり、無理に手術をすることで筋肉などを傷め、人工関節において最も大切な“正確かつ安全に人工関節を設置する”ことを犠牲にするべきではありません。そのために軟部組織の温存にこだわりすぎず臨機応変に対応することも重要と考えて手術を行っています。
MISの特徴
- 術後の傷痕が小さく目立ちにくい
- 術後の痛みが少ない
- 回復が早く、早期のリハビリが可能で入院期間も短くできる
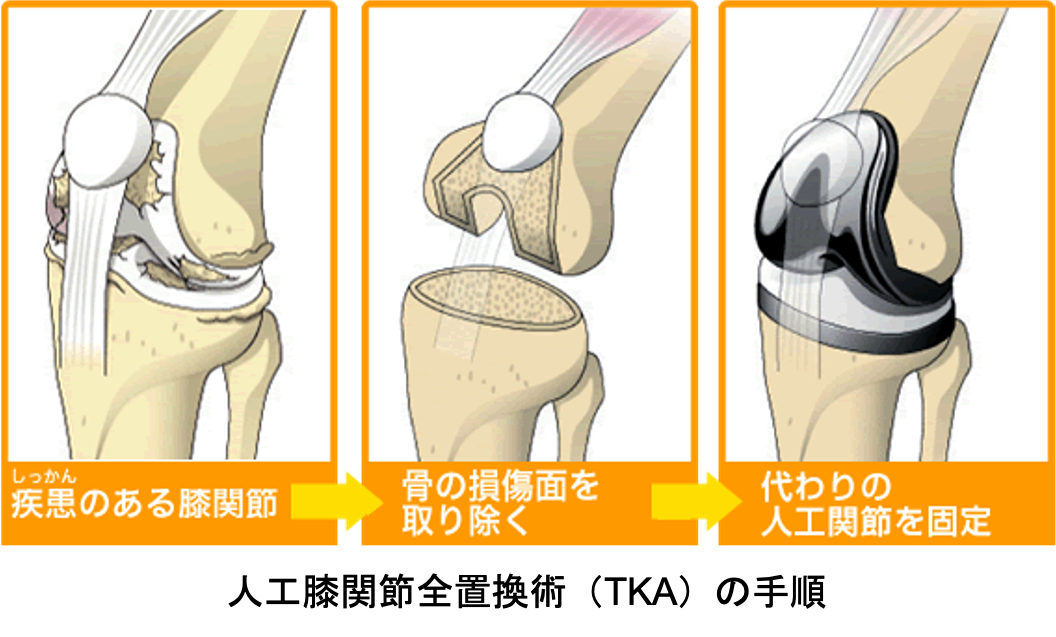
人工関節手術とは?

人の体にはたくさんの関節があり、私たちが日常生活を営む上で非常に重要な役割を担っています。関節表面は軟骨という滑らかな組織で覆われており、衝撃を吸収する役割を担い、関節の滑らかな動きをもたらしています。加齢に伴い、関節の軟骨がすり減ってくると、痛みが出現し、関節自体の動きも悪くなり、歩きにくくなってきます。
このように傷んだ関節を金属やセラミック、ポリエチレンなどでできた人工関節に入れ替えることでつらい痛みを緩和し、機能回復することでQuality of life(QOL:生活の質)を向上することができます。
近年、インプラントや技術の進歩により、術後にダンスやゴルフ、水泳などのスポーツを楽しんでいる患者さんも増えています。日本国内でも年々、人工関節置換術を受ける患者さんが増えていて、年間に十数万例以上の手術が行われています。
人工関節のメリット
- 痛みの緩和
- 関節の可動域(動く範囲)の改善
- 日常生活動作の改善
- 筋力の向上
術後の疼痛をできるだけ少なくするために、低侵襲な手術手技に加え、副作用を最小限に抑えつつ、様々な薬剤を組みわせて痛みをコントロールする“マルチモーダルペインコントロール”を取り入れて、術後早期からリハビリに取り組めるよう心がけています。
また術後の局所の炎症や腫れはスムーズなリハビリの妨げになると考え、術後はアイシングシステムを使用したクライオセラピーを導入しています。クライオセラピーとは『冷却療法』のことで術後に持続的に患部を冷却することで疼痛の緩和、浮腫・血腫などの腫脹、および炎症の抑制などの効果が期待されます。
皮膚は吸収される糸で縫合し、皮膚の状態や手術部位によっては、皮膚表面は専用のテープなどで固定するため抜糸が不要で、傷跡も目立ちません。
3. バイオクリーンルームなどの最新の設備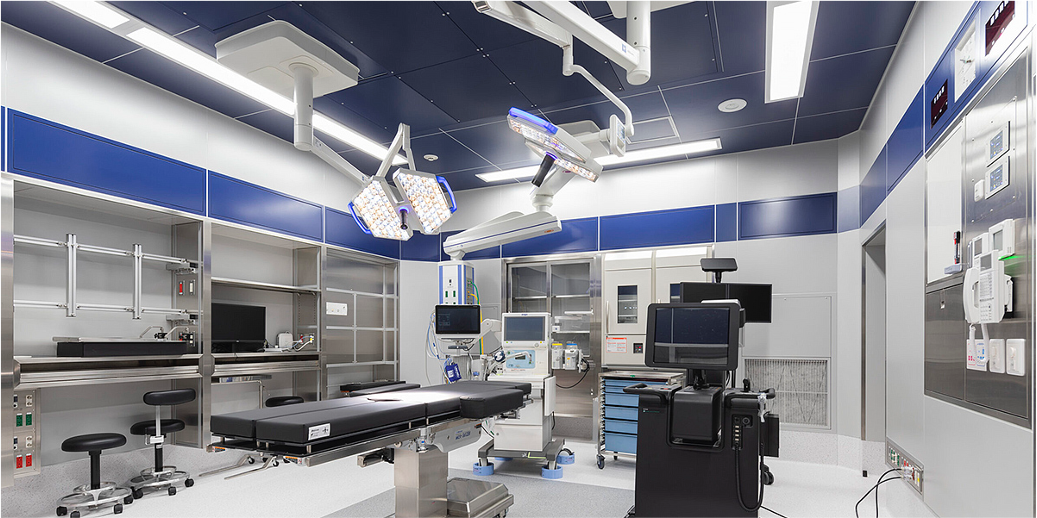
当院の手術室はクラス1000(*)のクリーンルームとなっており、最も高い清浄度が要求される人工関節などの手術が可能なレベルです。
(*)室内の清浄度の基準で1立方フィート中に0.5ミクロン以上の粒子が何個浮遊しているかを表しています。通常外気はクラス100万、通常の手術室はクラス10000~50000です。
当院の手術で使用する医療機器
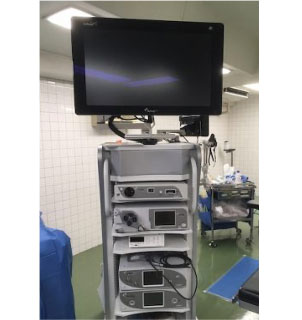
関節鏡
関節鏡手術では最新の4Kカメラを導入しており、より正確な内視鏡手術が可能となっております。主に肩関節・ひざ・股関節の内視鏡手術に使用しています。
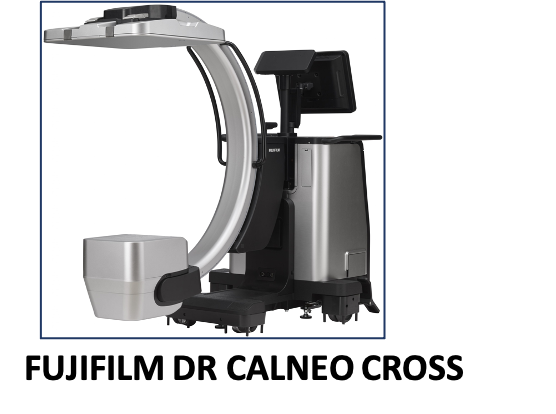
透視装置(Cアーム)
最新の透視装置を導入し骨折治療や人工関節手術、神経ブロックなどで使用。その場でレントゲン撮影も可能であり、術後に移動の必要もなく、手術室在室時間の短縮にも貢献しています。
当院の検査で使用する医療機器
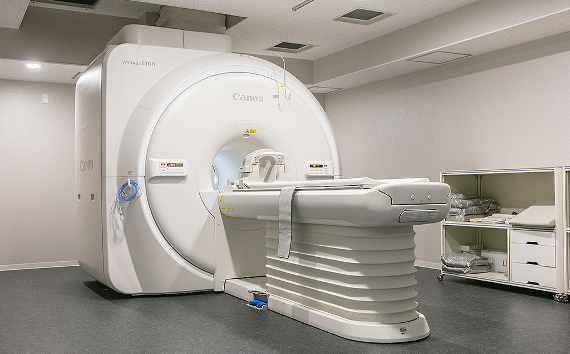
MRI:核磁気共鳴画像撮影装置(キヤノン製1.5T)

全身用80列マルチスライスCT
骨密度測定装置(GE社製)
超音波診断装置(GE社製 Venue Go)
手術によらない再生医療(PFC-FD療法)の導入により、手術以外の選択肢の幅を広げます。自分の血液を使用した最新の再生医療で、保存加療と手術加療の中間の治療として近年注目されています。関節痛に対する保存療法が効果乏しく、手術にも踏み切れない患者様は是非ご相談ください。
ポータブルナビゲーション
より正確に、理想的な位置に人工関節を設置するために、症例によってはナビゲーションを使用して手術を行います。通常のナビゲーションでは骨への侵襲が大きく、大掛かりになりますが、ポータブルナビゲーションは非常に侵襲が小さく、モニター画面に骨を切る角度がリアルタイムに表示されます。変形の程度が強い場合も、より正確な手術が可能となります。

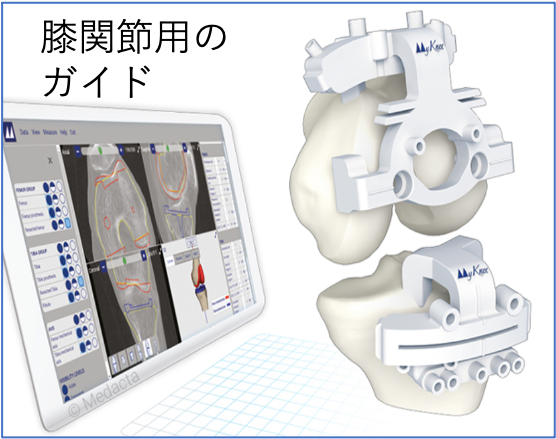
患者適合型ガイド
変形が強い場合や、正確な人工関節の設置が困難と予想される場合には、個々の患者さんに合わせて3Dプリンターで作成された患者適合型ガイドを使用して手術を行います。
ガイドに沿ってインプラントを設置できるため、安全性の確保、手術時間の短縮、術前計画通りの正確な手術が可能となります。

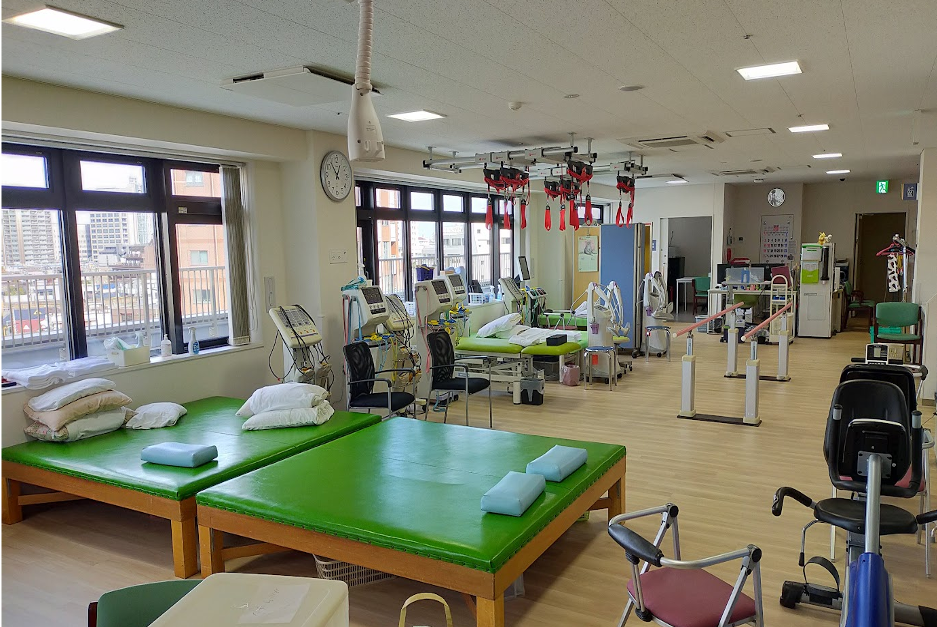
人工関節手術ではその効果を引き出すためにリハビリテーションは非常に重要です。手術翌日からリハビリを開始し、早期の離床を目指し、疼痛に応じて歩行器での歩行訓練、関節を動かす訓練などを始めて行きます。歩行練習のみではなく、自宅での生活を見据えて、階段昇降や床上の動作訓練、浴槽でのまたぎ練習など行っていきます。当院は地域包括ケア病棟、回復期リハビリテーション病棟を有し、独居や在宅での生活が不安な場合は、十分なリハビリ期間を設けることが可能で、また退院後の在宅療養についても充実したサポートを提供できることが特徴です。リハビリは365日体制で行っており(週末にリハビリがお休みでガッカリすることもありません)、画一的な入院期間を求められることもなく、患者さんのニーズに合わせて早期退院を目指すことも可能です。入院から退院、退院後の生活まで安心して任せていただけますよう、多職種が連携してサポートしてまいります。
股関節の疾患・治療
股関節の仕組み
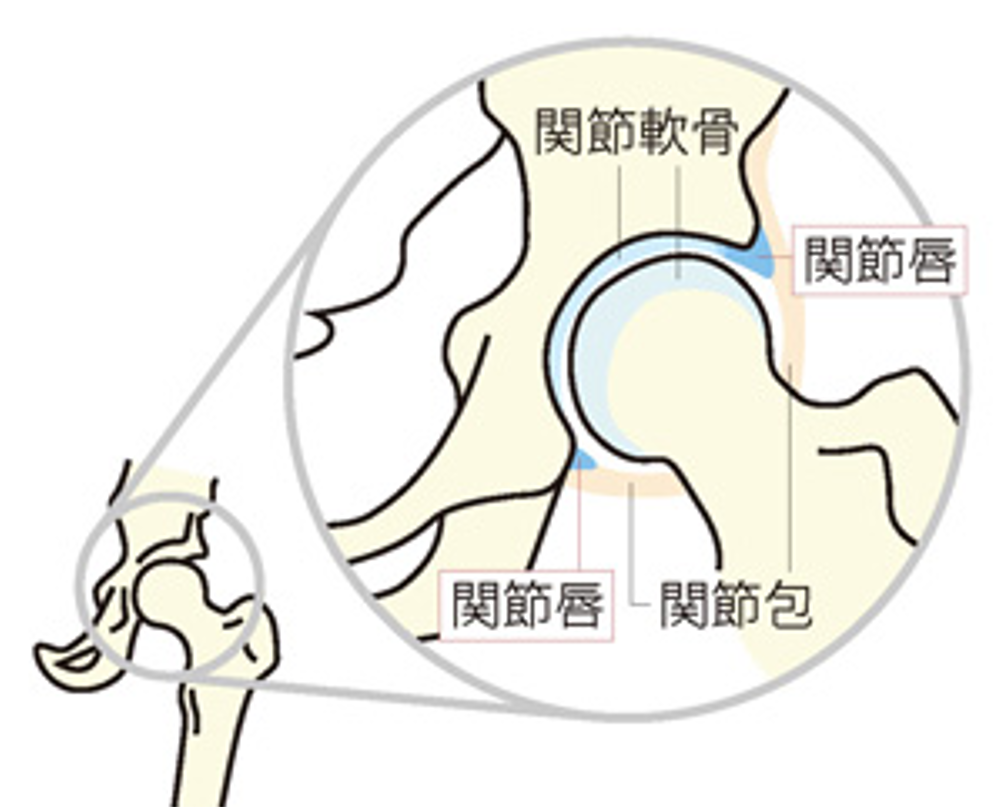
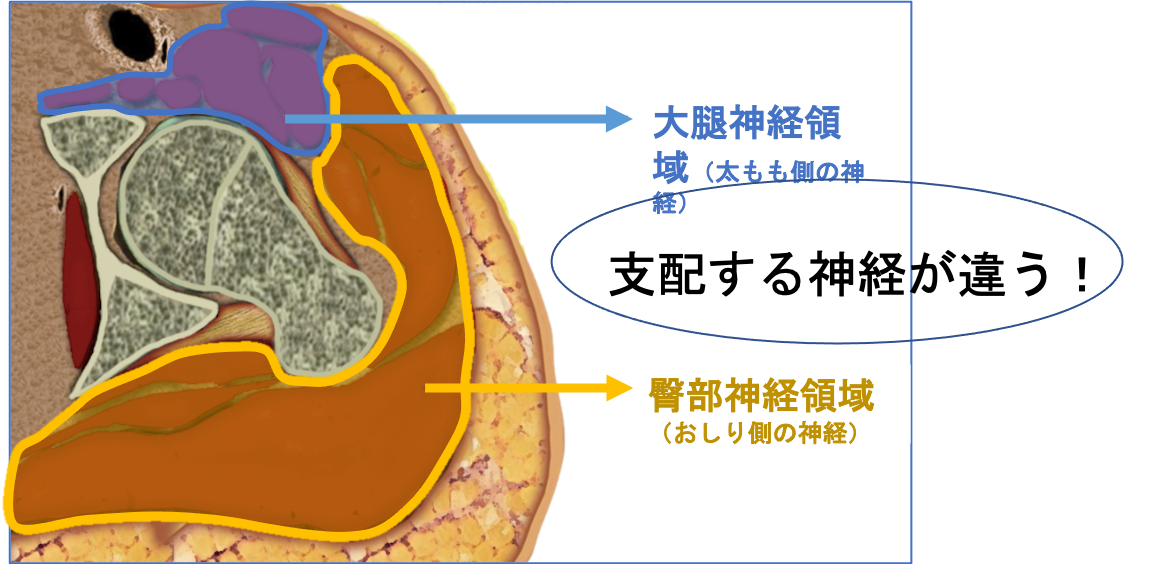
股関節は骨盤と大腿骨をつなぐ関節で、骨盤側のお碗状の受け皿となる「寛骨臼」に、球形の「大腿骨頭」がはまりこんでできている球関節です。下肢と胴体をつなぐ部分で歩行に非常に大切な関節です。表面は軟骨で覆われ、股関節にかかる力を吸収するとともに、関節の動きを滑らかにしています。さらに股関節は「関節包」という袋に包まれ、その中にある「関節液」が潤滑油の働きをしています。周囲は筋肉や靭帯で覆われており、これらの組織が股関節を支え、安定した動きをもたらします。股関節には歩行時には体重の3倍、立ち上がりやでは体重の6~7倍の力がかかると言われています。
股関節の疾患
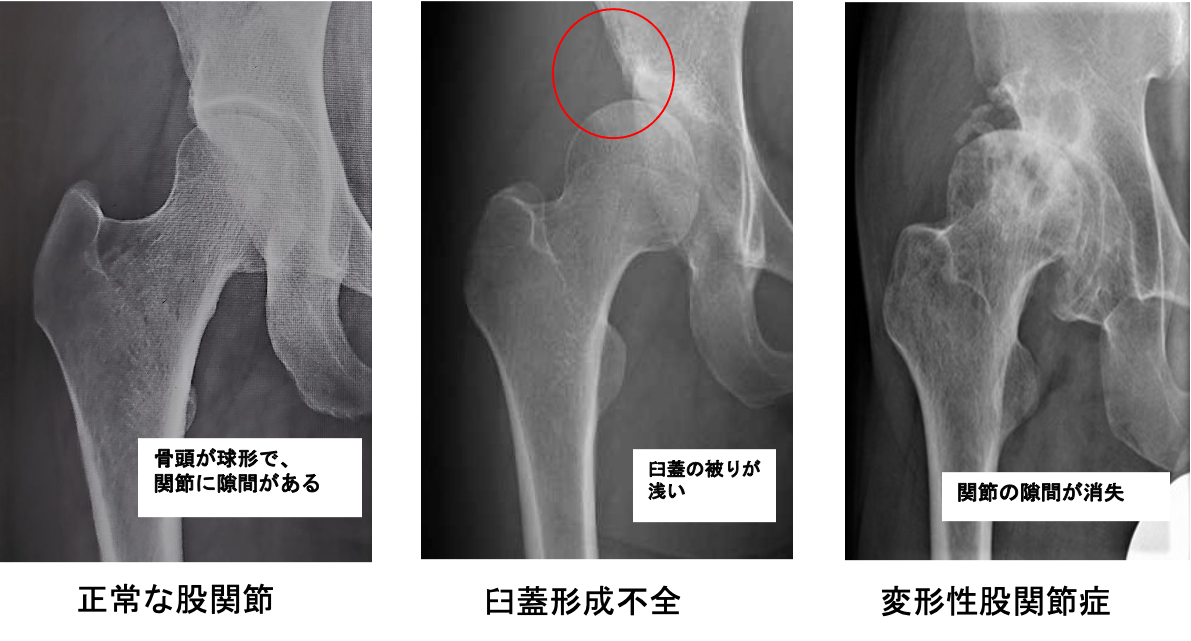
変形性股関節症
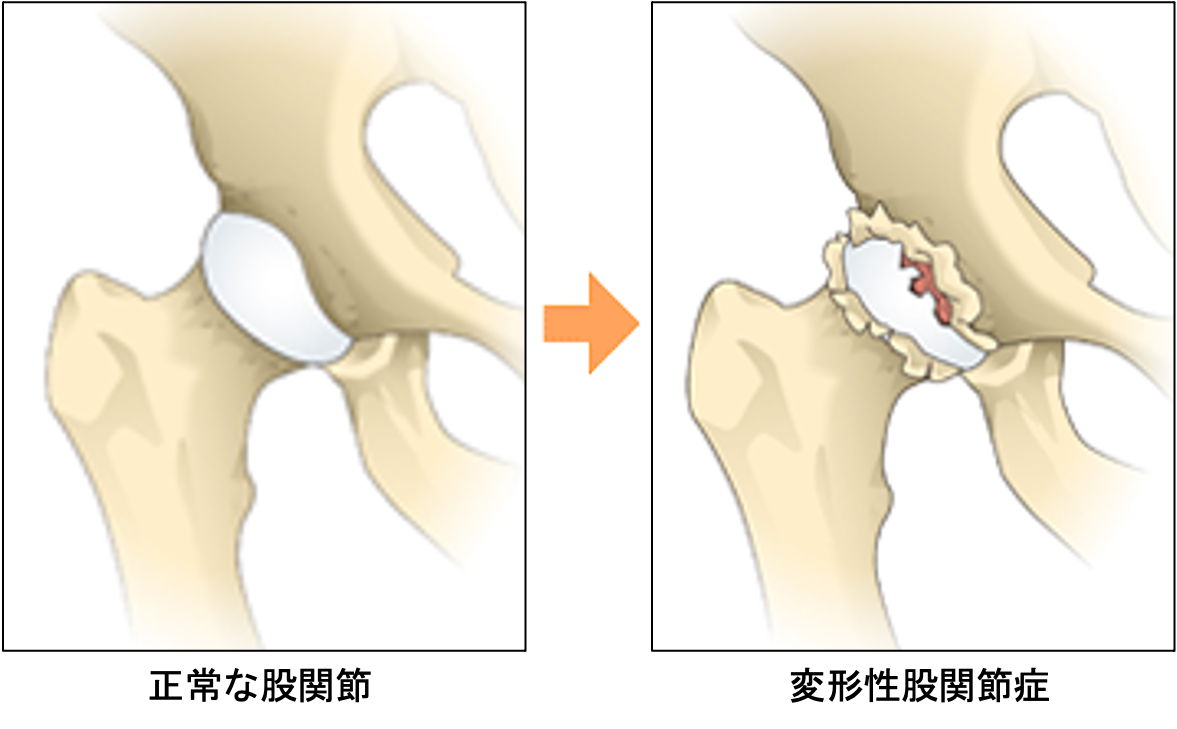
股関節の軟骨がすり減ることで痛みが生じる病気で圧倒的に女性に多いのが特徴です。骨の形の異常から二次的に発症するものがほとんどで、幼少期の股関節発育不全(臼蓋形成不全)のために骨盤側の受け皿の部分が浅いことが原因です。
一般的な症状は足の付け根の痛み、違和感や動きの制限、ひきずり足歩行(跛行)ですが、お尻や膝の痛みなどを生じ、他の疾患と間違われることもあります。進行すると変形した側の脚(あし)が短くなり、左右の脚の長さが違ってくることもあり、階段の上り下りや、爪切り、正座ができないなど次第に日常生活に支障をきたすようになります。まずは日常生活指導、運動療法、薬物療法などの保存療法を行いますが、股関節症の状態によっては早期の手術が必要となることがあります。
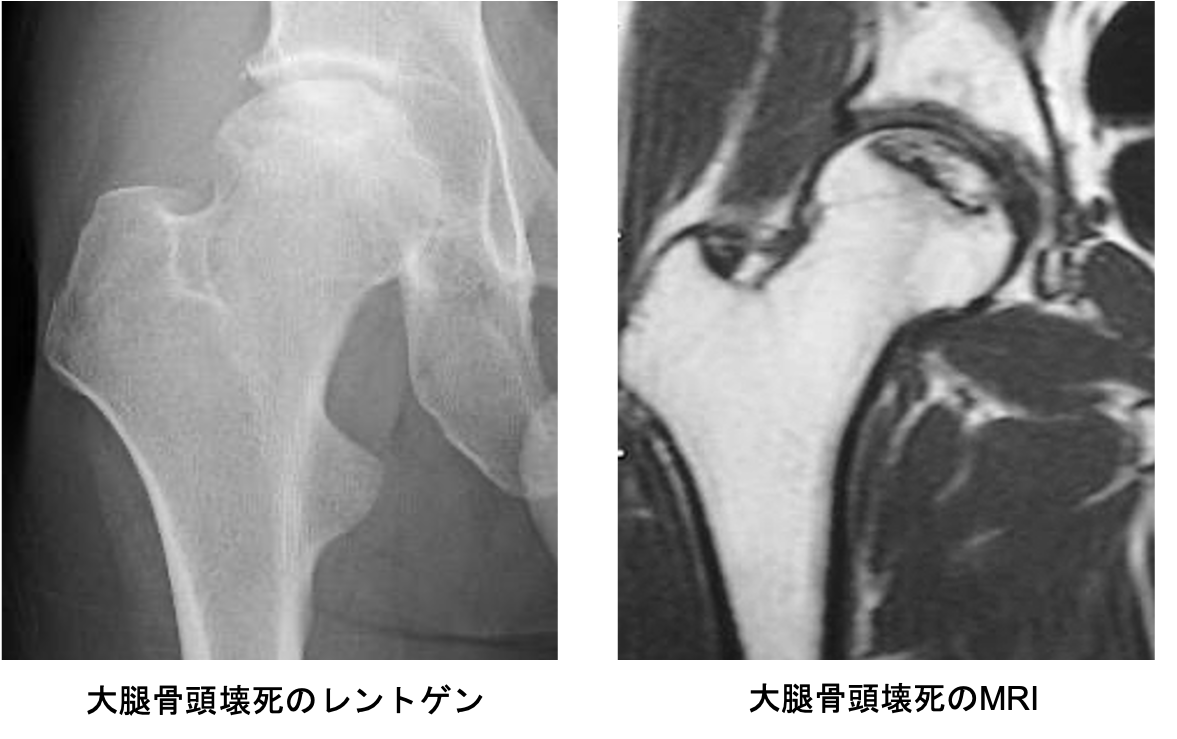
特発性大腿骨頭壊死
股関節の中心である大腿骨頭が壊死してつぶれるために痛みを生じる病気です。アルコールの多飲やステロイドの使用に関連しているとも言われていますが、いまだにはっきりしておらず国の難病に指定されています。進行すると大腿骨頭が陥没を起こし、歩行が困難になります。症状が強ければ人工股関節置換術が必要になることがあります。
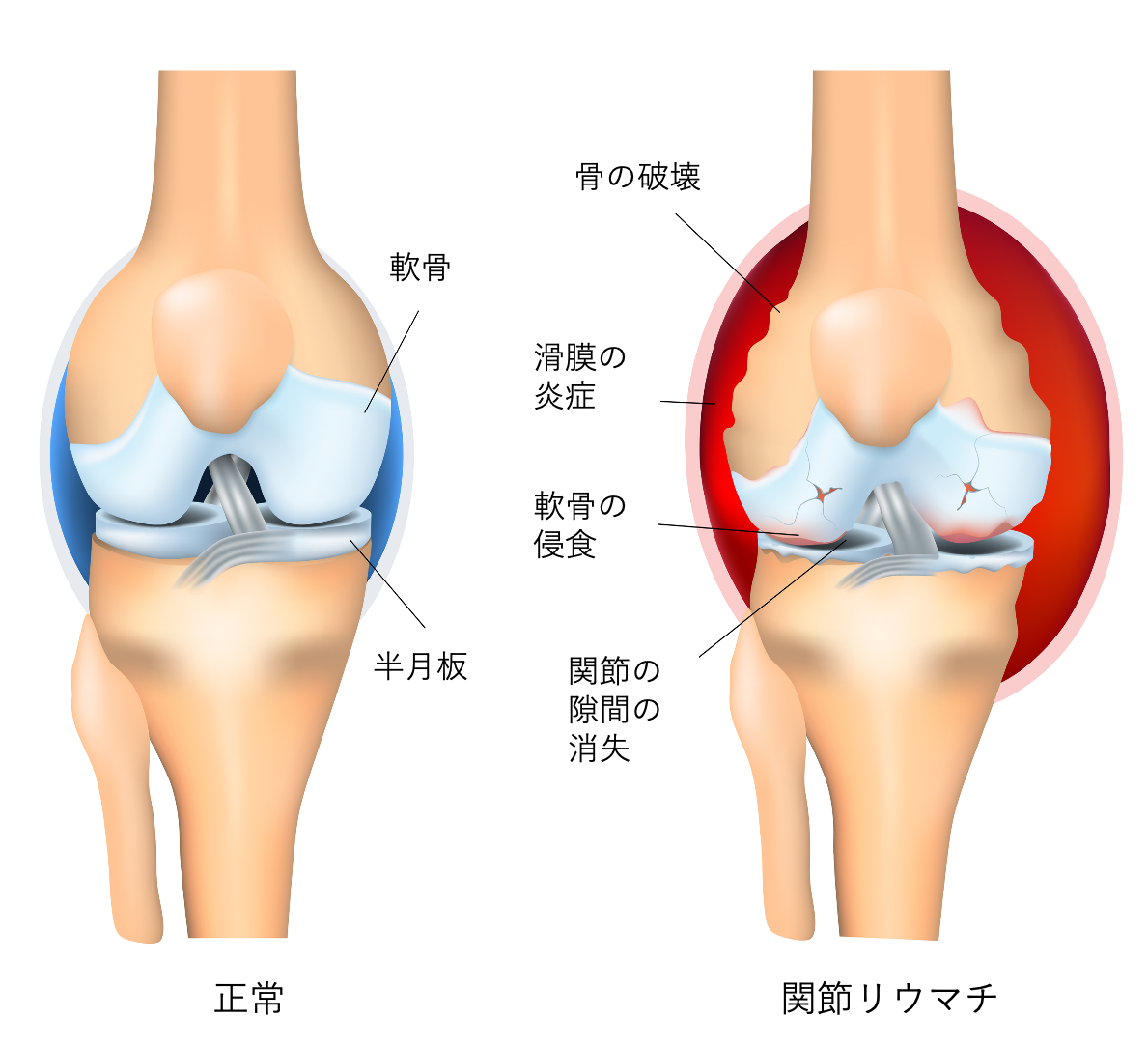
関節リウマチ
全身の関節に起こる炎症性の疾患です。原因はまだはっきりとしていませんが、本来は異物を排除する免疫系が自分の細胞を攻撃してしまうことで様々な症状を起こす自己免疫性疾患と考えられています。進行すると関節軟骨がや骨が破壊され、関節の変形を来たします。
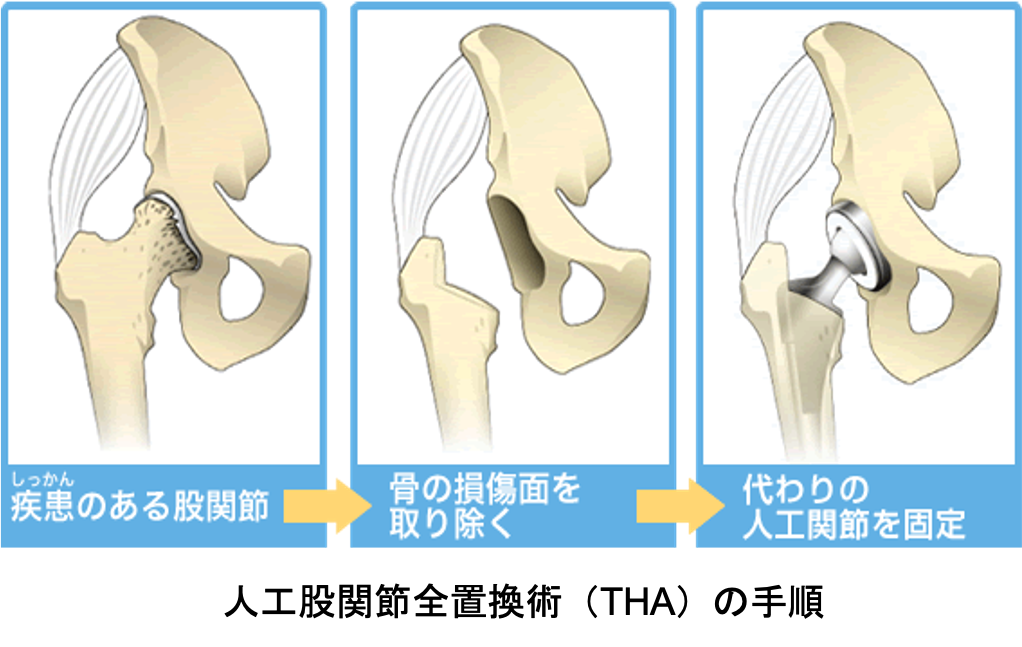
人工股関節全置換術(THA)について
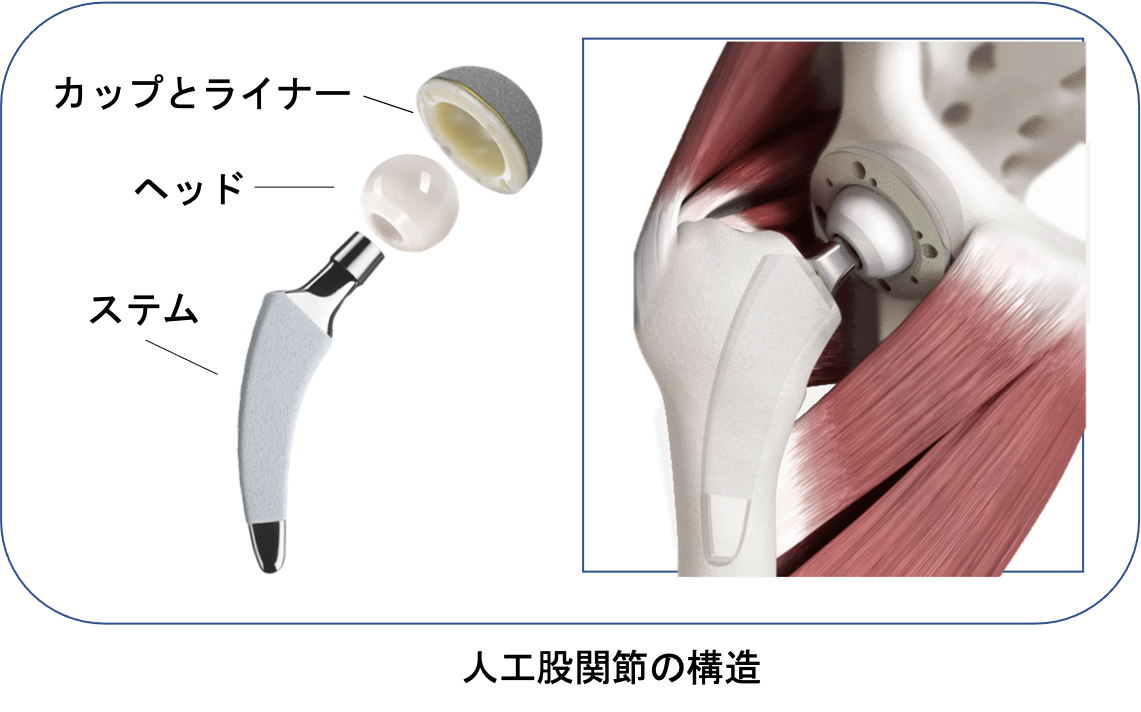
傷んで変形した関節を切除し、人工関節に入れ替えます。 人工関節の材料は金属(ステム、カップ)、セラミック(ヘッド)、超高分子量ポリエチレン(ライナー)が使われており、骨が弱い場合は、骨への固定には骨セメントという樹脂を使用する場合もあります。
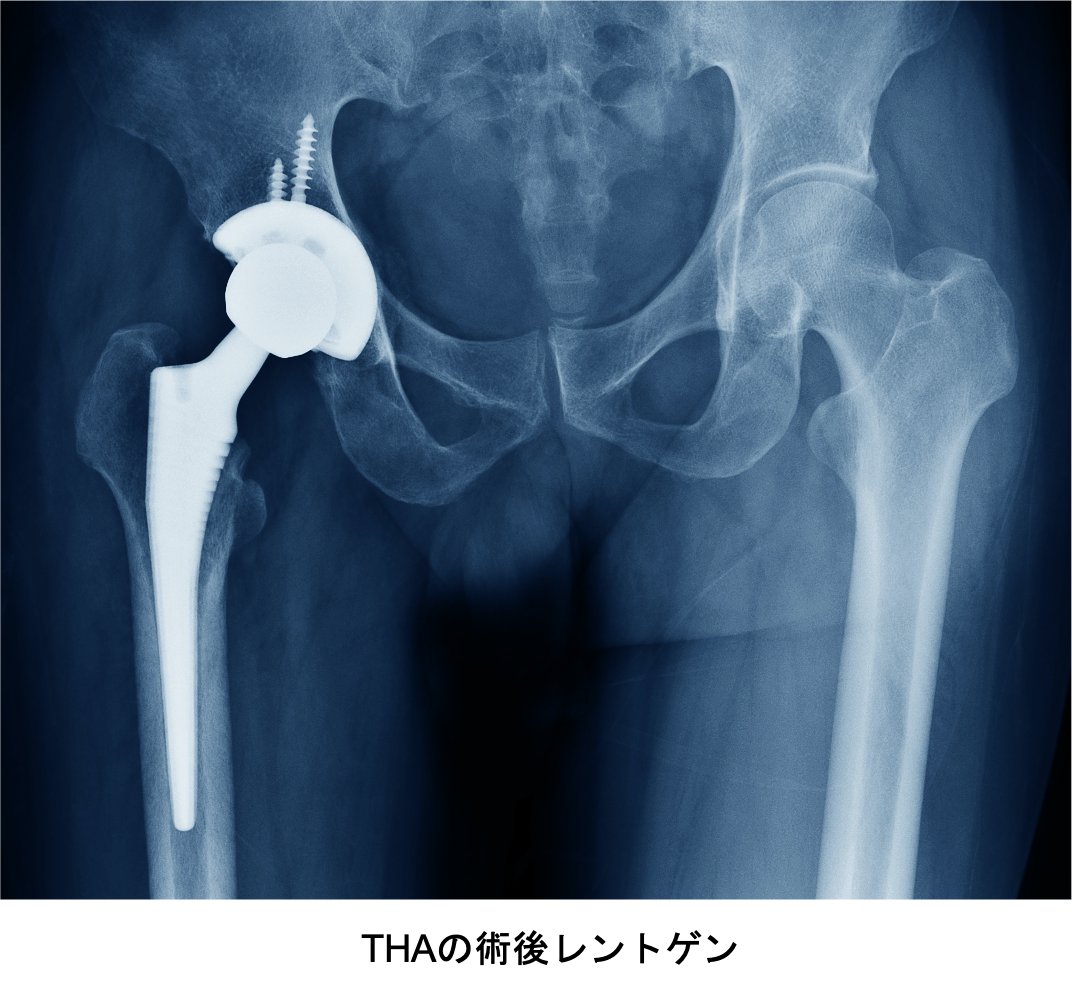
術後、大半の方は痛みから解放され、関節の動く範囲も広がり日常生活を送りやすくなり、生活の質(QOL)を改善することができます。 近年は材質の進歩が目覚ましく、人工関節のすり減り(摩耗)やゆるみが生じるリスクは非常に少なく、長期の耐久性が期待できます。20~30年以上の良好な成績も報告されており、最近では50歳代でも人工関節置換術を行うことも珍しいことではなくなっています。年齢に制限はなく、高齢であっても体力さえあれば90代でも手術を受けることは可能です。
人工股関節全置換術(THA)のアプローチ
アプローチとは、手術のときに関節に到達するまでの道すじを表します。股関節はからだのとても深い場所にあり、どのようなアプローチで手術を行うかは非常に重要になります。術後の痛みや回復にも大きく関係し、人工股関節置換術の合併症のひとつ「脱臼」とも深く関わります。
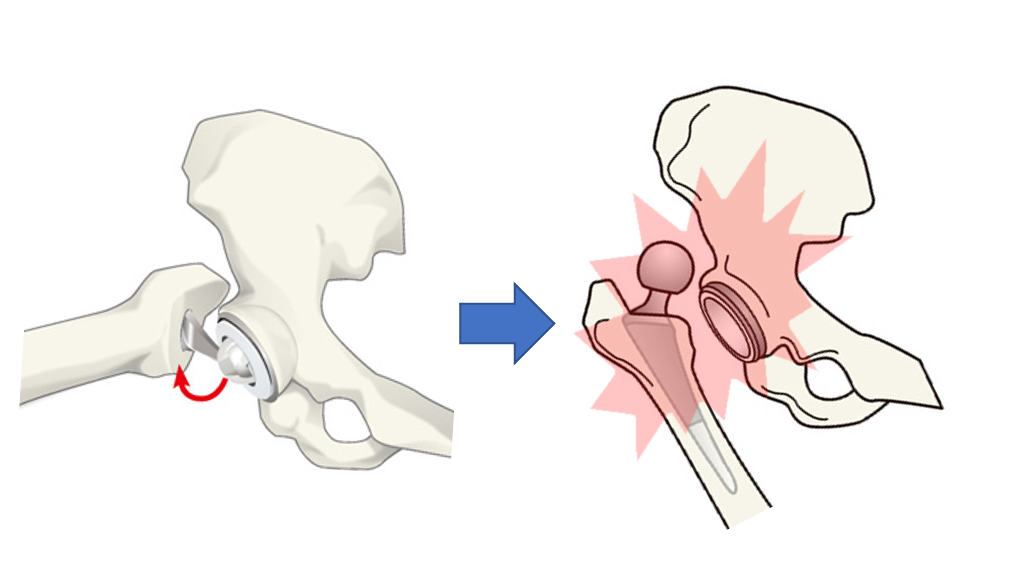
『脱臼』とは?
人工股関節の比較的頻度の高い合併症として、『脱臼』があります。人工股関節の場合、大腿骨の頭の部分が通常の骨と比べて小さくなります。無理な動きをすることで、骨頭(ボール)がカップから押し出されて脱臼してしまうことがあります。そのため、通常は、手術後のリハビリで脱臼しない動き方を指導されることが多いでしょう。
アプローチによる違い
人工股関節置換術のアプローチには大きく分けて、後方系アプローチと前方系アプローチがあります。太ももの後ろ側から手術するか、前側から手術するかの違いです。従来、後方アプローチが多く行われてきましたが、近年は前方系アプローチで行う施設も徐々に増えてきています。アプローチによって術後の制限や脱臼のしやすさは大きく異なります。この『脱臼』については、アプローチや手技の工夫によって、防ぐことが可能な合併症なのです。
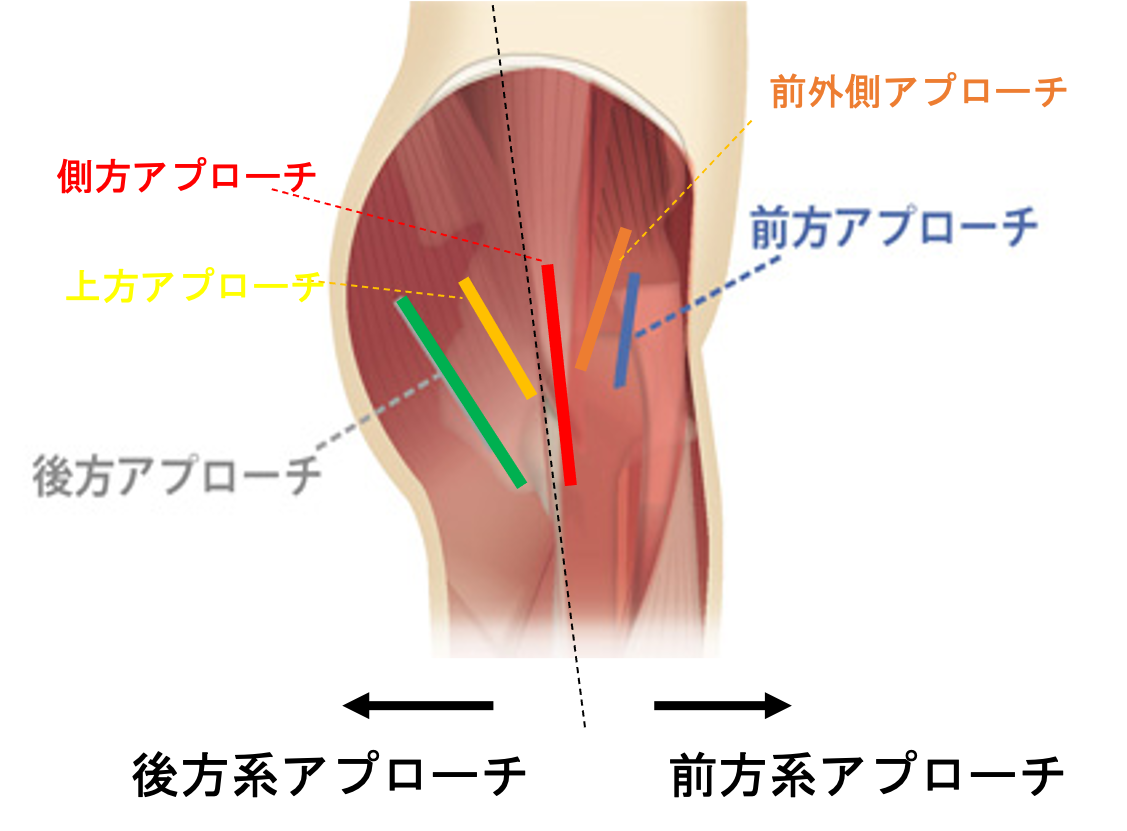
後方アプローチ
従来より行われてきた後方アプローチは、手術野が見やすく、手技も簡便で、非常に応用のきくアプローチです。その反面、手術の際に、安定性に重要な筋肉や靭帯を大きく切離してしまうために、『脱臼』しやすくなります。一度切ってしまった筋肉を縫合しても完全に元に戻ることはなく、術後の筋力の低下や回復の遅れにもつながります。現在でも多くの施設では後方アプローチでの手術が行われています。
後方アプローチの場合、手術後は2〜3週間は股の間に外転枕を挟む必要があり、その後も脱臼しやすい姿勢をとらないように注意して生活していく必要があります。基本的には股関節を深く曲げて、ひざを内側に入れるような姿勢が危険な肢位となります。
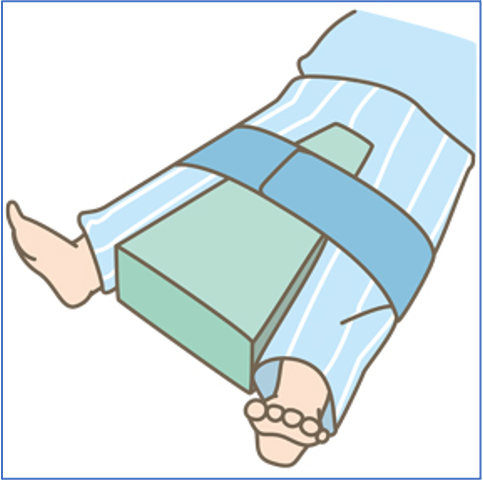
外転枕
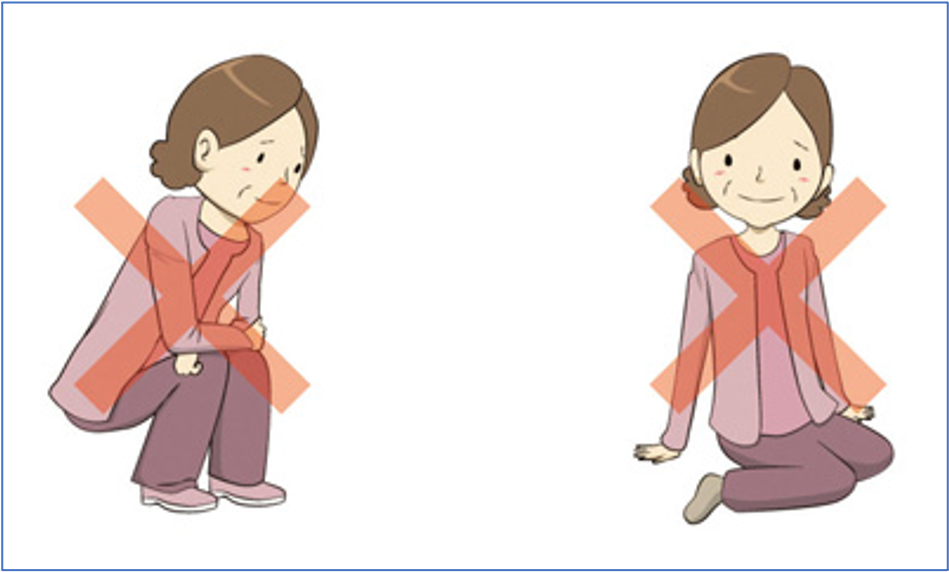
脱臼リスクの高い肢位の例
前方アプローチ
前方系アプローチの場合は、筋肉や腱を切らずに、筋肉の間から侵入するため、“筋・腱温存手術”と言われ、体へのダメージが少なく、脱臼のリスクも少ないのが特長です。組織の大部分を温存できるので、出血や痛みが少なく、術後の回復が非常に早いのも大きなメリットです。
また、後方アプローチは患者さんは側臥位(ヨコ向き)の態勢で手術を行うため、人工関節を正確に入れるのが難しく、設置ミスなども多くなります。一方、前方系アプローチでは仰臥位(あお向け)の態勢で手術を行うことで、骨盤が安定し、より正確な人工関節の設置が可能で、体位によるトラブルも少なくなります。
さらに、手術中に透視装置(レントゲン)を容易に使用でき、リアルタイムに人工関節の設置状態を確認しながら、より安全に手術を行うことが可能です。デメリットとしては、手技が難しく、十分熟練した医師が行わないと、良好な結果が得られないことです。
前方系アプローチの中でも、分け入る筋肉の位置により
前外側アプローチ(ALS、OCM)と
前方アプローチ(DAA、AMIS)に分けられます。
どちらも、筋肉や腱を切らないため、ダメージの少ない『最小侵襲手術』です。その中でも、前方アプローチ(DAA、AMIS)は、筋間アプローチでもあり、神経間アプローチでもあります。より分ける筋肉の間を交通する神経がないため、神経へのダメージも防ぐことが可能です。
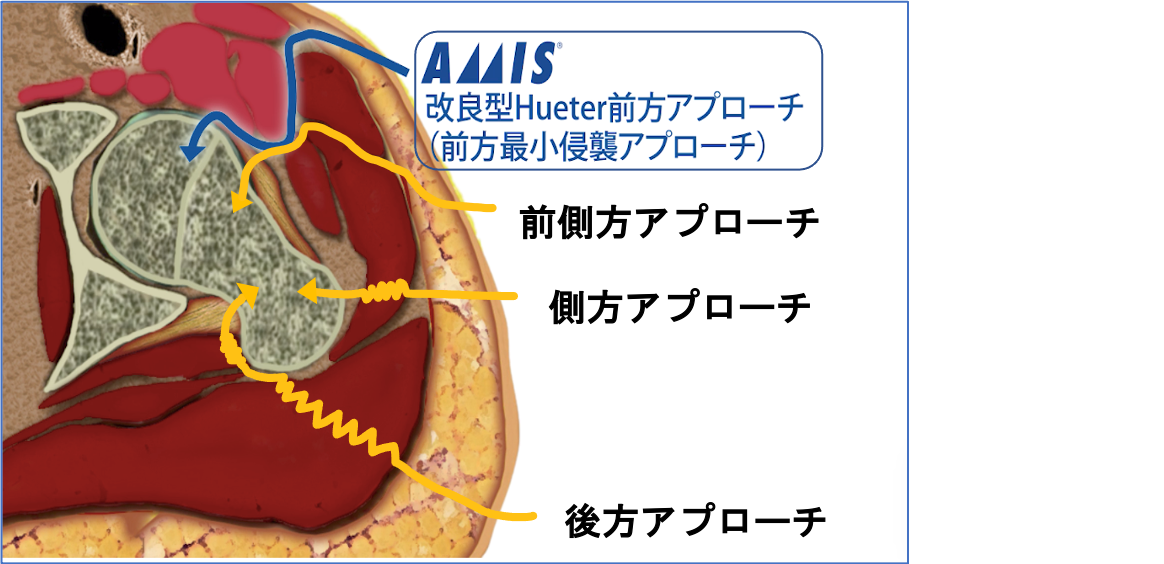
MIS(最小侵襲手術)とはできるだけ正常組織を傷めずに手術をすることで、術後の早期リハビリや回復を目指す方法です。当院ではMISである前方系アプローチのなかでも特に侵襲が少ないといわれるAMIS(前方最小侵襲手術)という手技で人工股関節手術を行っています。AMISは、専用の牽引手術台を使用して行う前方アプローチで筋肉をまったく切離せず、さらに関節周囲の軟部組織も極力温存する特殊な方法です。関節を覆う関節包さえも切除せず温存することで、股関節はより安定し、さらに脱臼しにくくなると考えています。フランスで報告されて以来、世界的にも認められた非常に有用な手技ですが、誰にでも行える手術ではなく、ライセンス認定を受けた医師のみが行える手術手技です。体へのダメージや痛みも少なく、術後の早期回復や、高い脱臼抵抗性(脱臼のしずらさ)が大きなメリットです。*変形の程度や術者によりアプローチが異なる場合があります。
AMIS(前方最小侵襲手術)について
前方最小侵襲手術(AMIS)による 人工股関節の実際(動画)
術後も制限のない手術(禁忌肢位ナシ)
人工股関節の術後は『脱臼』を防ぐ為に、“しゃがまない”、“足を組まない”、“低い椅子に座らない”、などの姿勢や生活動作の指導をすることがあります。AMIS(前方最小侵襲手術)で手術した場合は、手術後にいっさい制限は設けていません。この、姿勢や生活動作の制限という“ストレス”がなくなることは、手術を受ける患者さんにとっては、この上ないメリットではないかと考えています。人工股関節全置換術は非常に成績が良い手術で、整形外科の手術の中でも満足度が高く、最も成功した手術の一つです。ほとんどの方は痛みから解放され、日常生活が送りやすくなります。しかし、痛みが取れても、常に手術したことを意識しながら生活するようでは、喜びも半減ではないでしょうか?個人的には、患者さんには手術したことを忘れて、やりたいことをどんどんやってもらいたいと思います。もちろんスポーツも種目によっては可能です。
症例の紹介
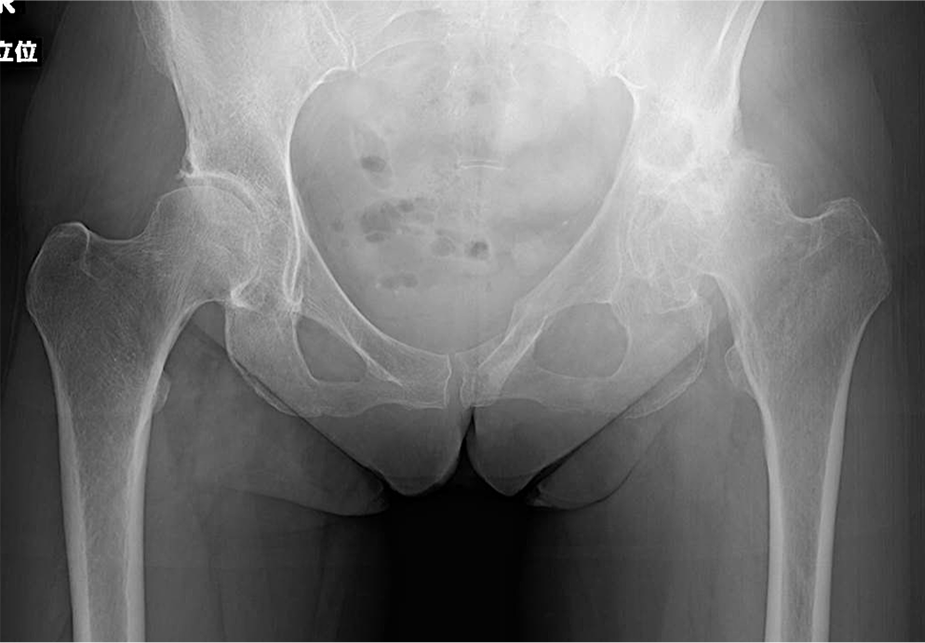
60代女性 左変形性股関節症(末期)
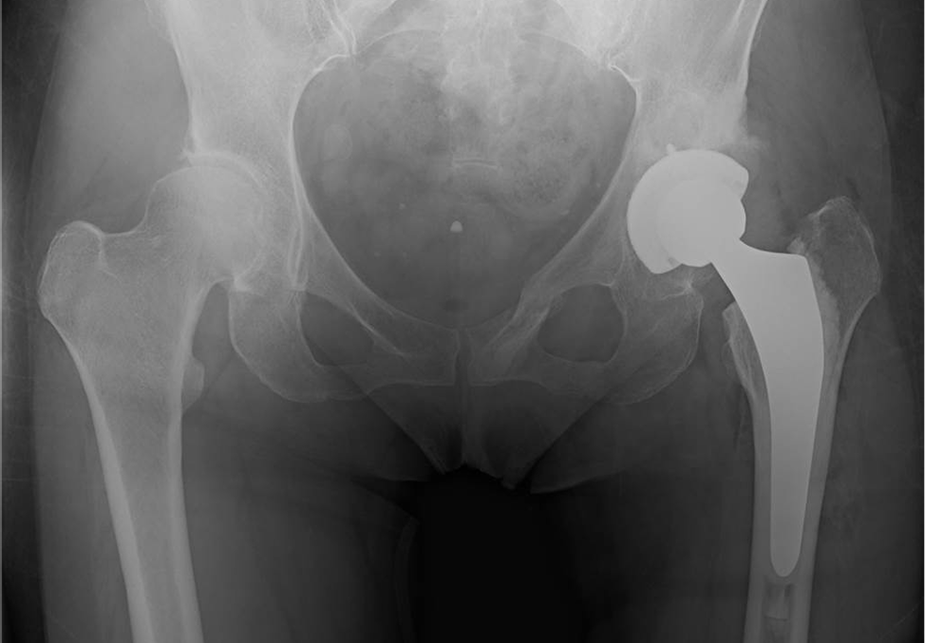
当院にて人工股関節全置換術(THA)を施行。アプローチはAMIS(前方最小侵襲手術)で行い、術後は強い痛みを訴えることもなく、術翌日より歩行器歩行を開始しスムーズにリハビリをすすめられました。
*写真・動画はご本人の承諾を得て掲載しております。(執刀/撮影:森島)
*術後の経過には個人差があります。
〈手術前のレントゲン〉
〈手術後のレントゲン〉(正面)
〈手術後のレントゲン〉(側面)
〈キズの大きさ、部位〉
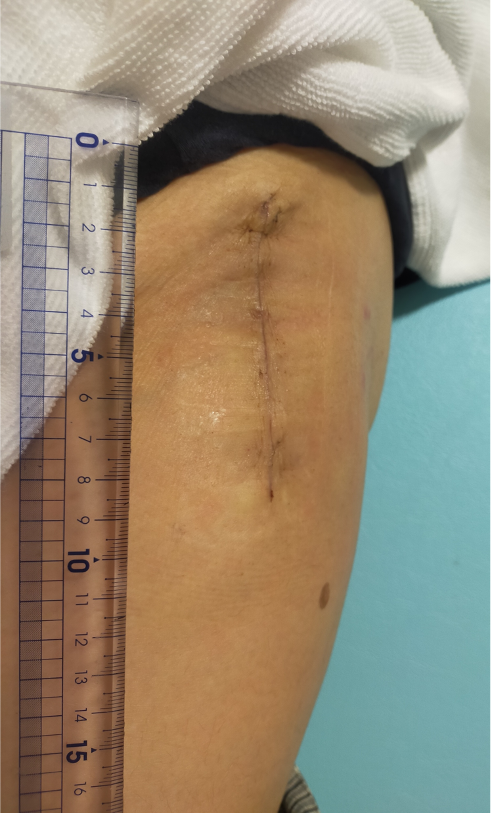
左の太もも前側(約7〜8cm) 術後2週の状態
リハビリでの歩行の様子
術後2日目
術後4日目
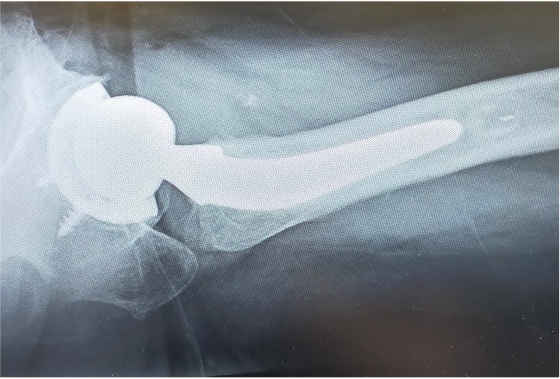
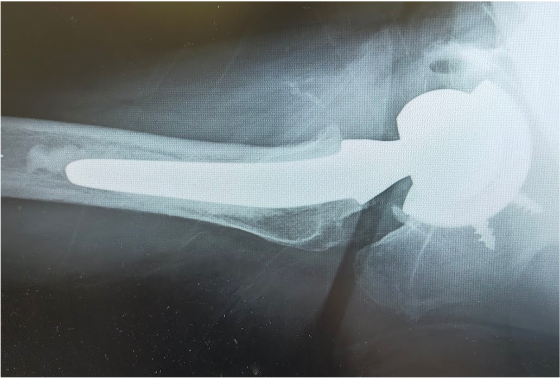
70代女性 関節リウマチ(両側 股関節)
当院にて両側の人工股関節全置換術(THA)を施行。アプローチはAMIS(前方最小侵襲手術)で行い、術中に神経ブロックを併用することで、術後の疼痛コントロールを行い、術翌日から離床、リハビリを進めることができました。術後すぐに歩けることに本人も驚いていました。また、術後は一切の肢位の制限も行っていません。
*写真・動画はご本人の承諾を得て掲載しております。(執刀/撮影:森島)
*術後の経過には個人差があります。
〈手術前のレントゲン〉
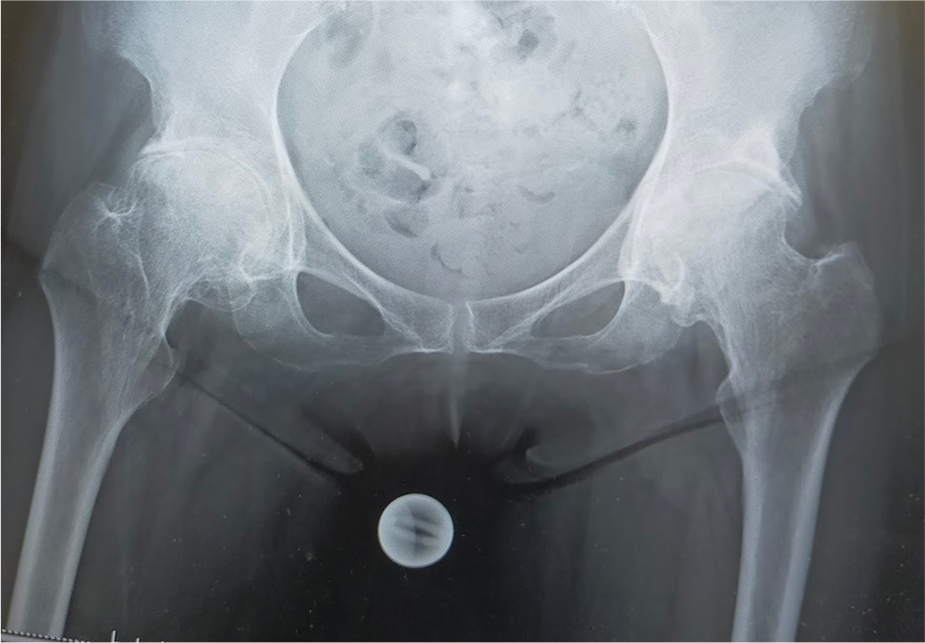
〈手術後のレントゲン〉(正面)
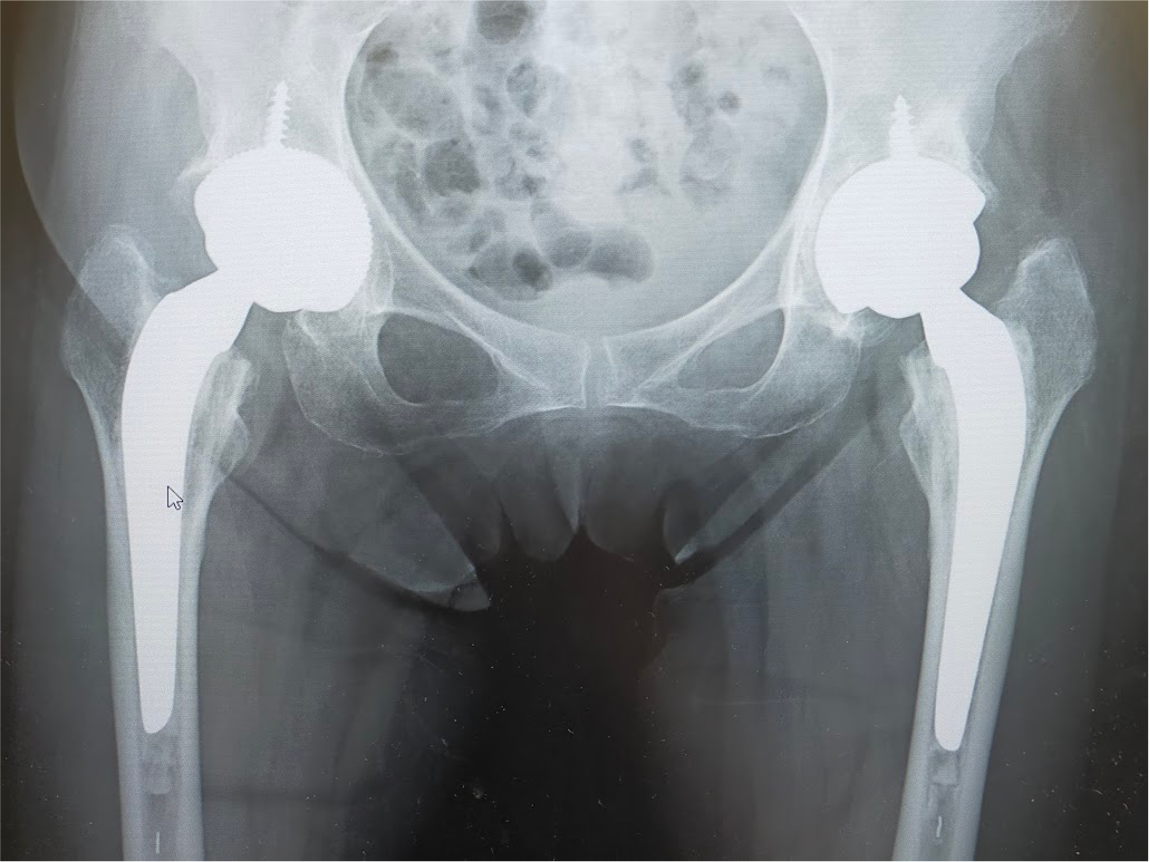
〈手術後のレントゲン〉(側面)
リハビリでの歩行の様子
術前
左THA 術後2日
(右股は術後 約2週)
左THA 術後2週
(右股は術後 4週)
症例の紹介(難治症例)
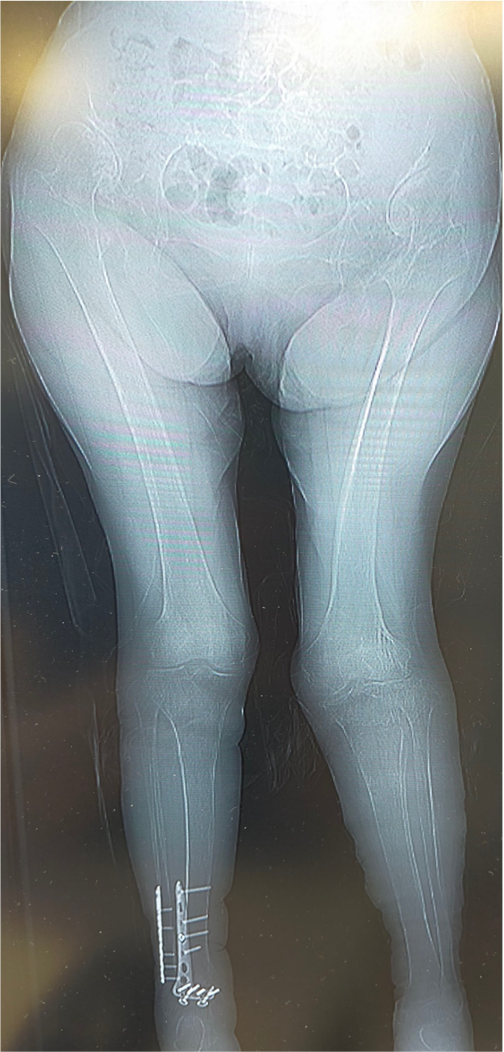
80代女性 両変形性股関節症(高位脱臼股)
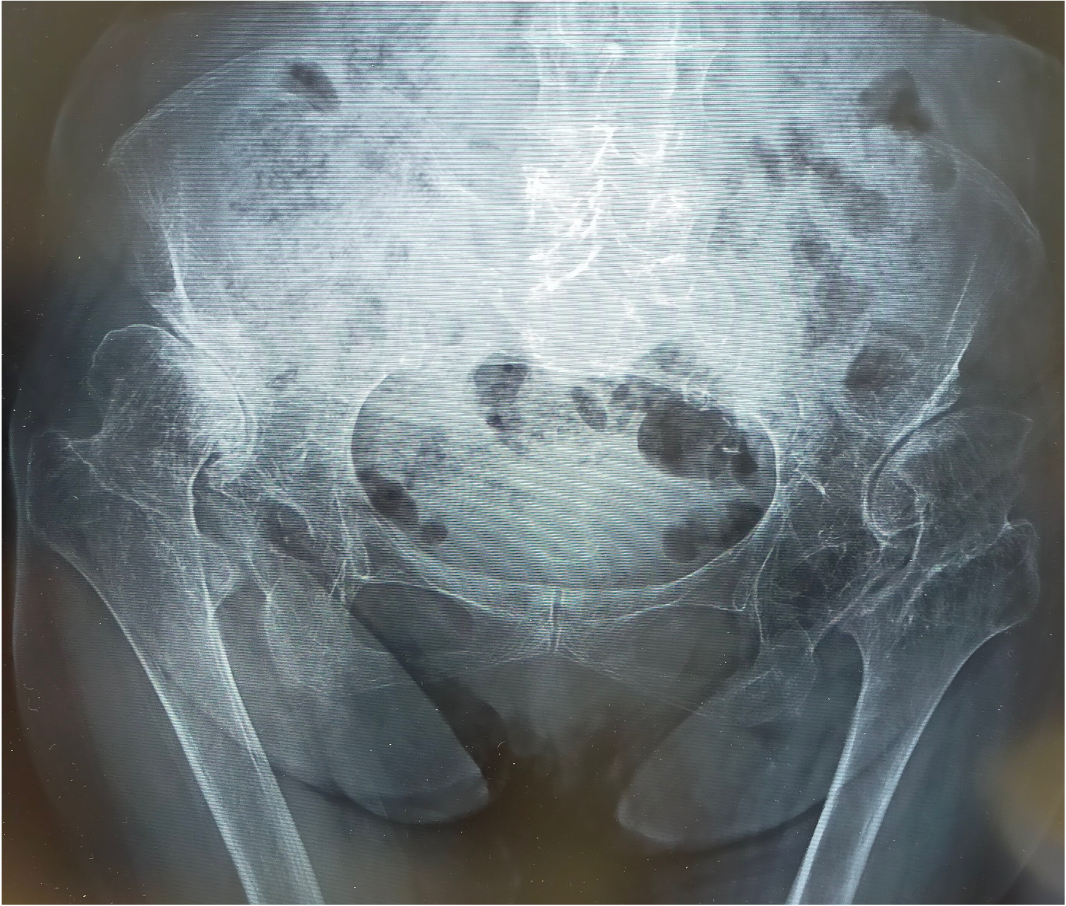
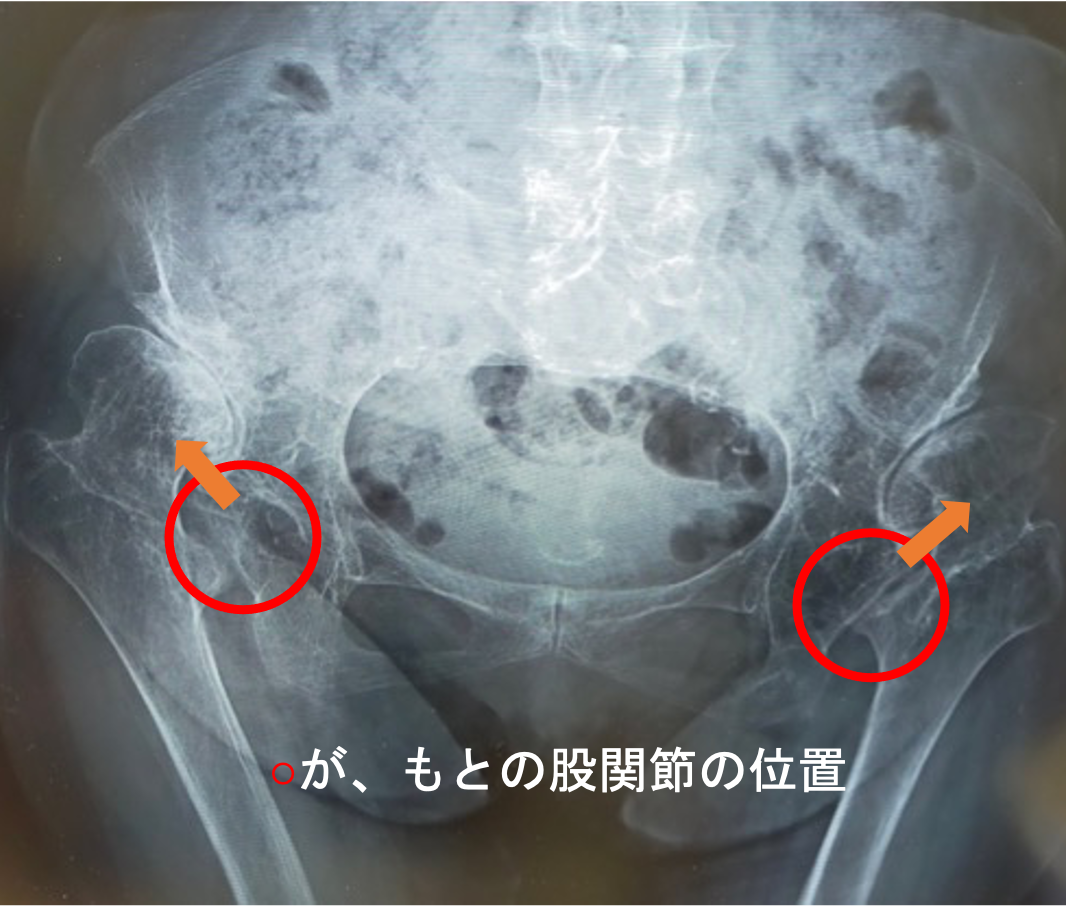
両側とも股関節は上外側に脱臼し、腸骨部に新たな関節が形成されています(二次臼蓋)。股関節の変形に伴い、関節の動きも大きく制限されており、左膝の関節症(X脚変形)も生じていました。左右の脚の長さに差が生じるために、骨盤は傾き、背骨も変形しています。
脊椎・骨盤〜股関節〜膝はそれぞれが連動して機能しており、単一の障害ではありません。全体のバランスを考えて治療法を考える必要があります。
術前の歩行の様子
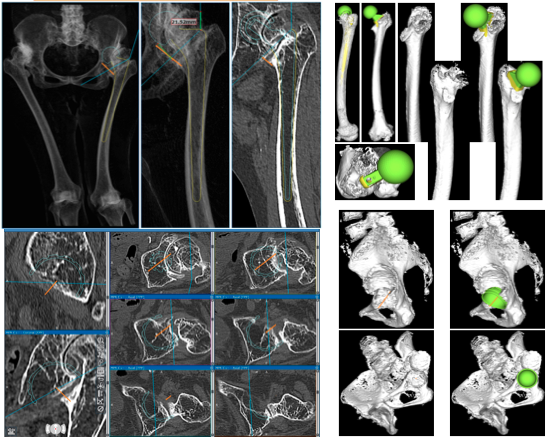
このように変形が高度な症例では、通常の人工股関節での治療は難しく、特殊な人工股関節置換術が必要となります。
今回の症例では、まず左股関節症に対して大腿骨短縮骨切り併用THAを行いました。
正確な人工関節の設置が非常に難しいため、3Dテンプレートによる綿密な術前計画と、患者様ご本人の実物大の3D骨モデルを作成し、手術を行いました。
*写真・動画はご本人の承諾を得て掲載しております。 (執刀/撮影:森島)
*術後の経過には個人差があります。
3Dテンプレートによる術前計画
3Dテンプレートにより、3次元で評価することができるため、より適切な機種、設置位置などを再現することが可能です。
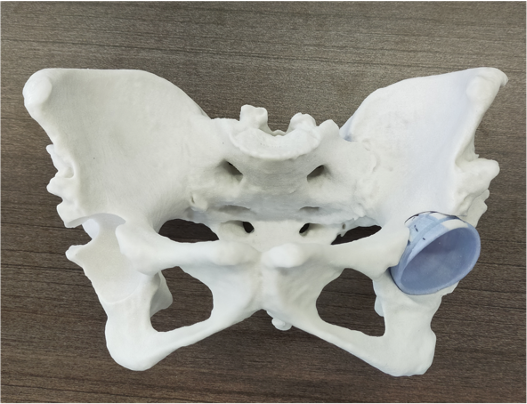
実物大3D骨モデル
骨モデルで実際の人工関節の設置角度や骨欠損の状態をより正確に把握することができます。

大腿骨の処置
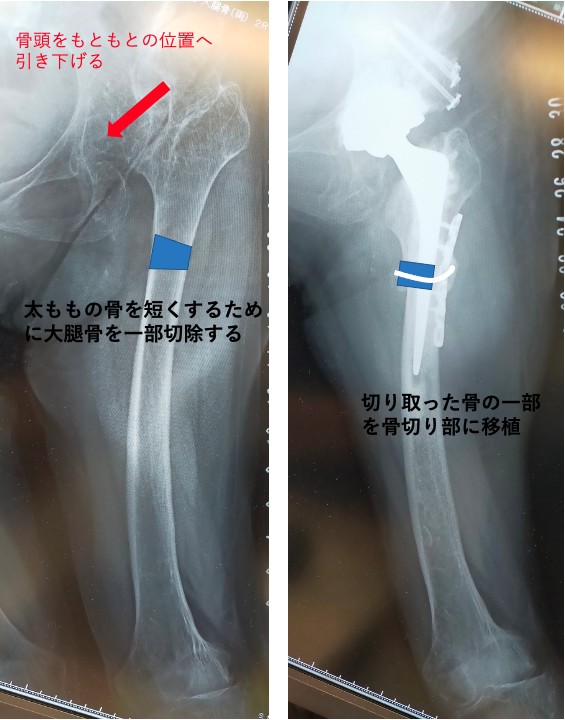
無理に脚が引き伸ばされることで、神経や血管などに負担がかかり神経麻痺などを起こしてしまうため、大腿骨の長さを短く(短縮骨切り)することで、神経への負担を減らしました。
骨盤の処置
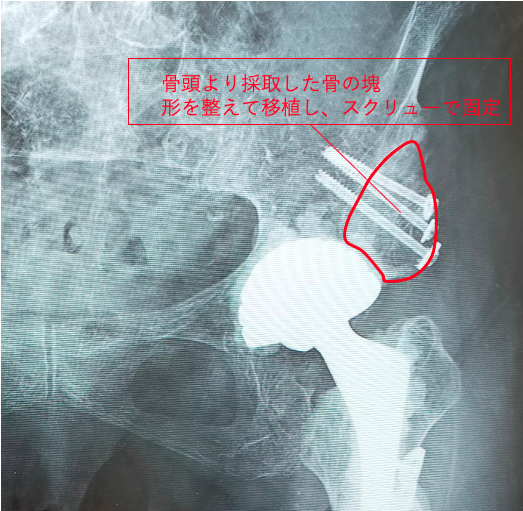
骨の欠損も著しく、自身の骨より採取した骨を移植(自家骨移植)し、人工関節の土台とします。
また骨粗鬆症も重度であり、人工関節の初期固定を良くするために、セメントを使用して人工関節を固定し、脱臼のリスクを減らすために脱臼抵抗性の高い機種(デュアルモビリティ)を使用するなどの様々な工夫が必要になります。
左股関節 術後のレントゲン
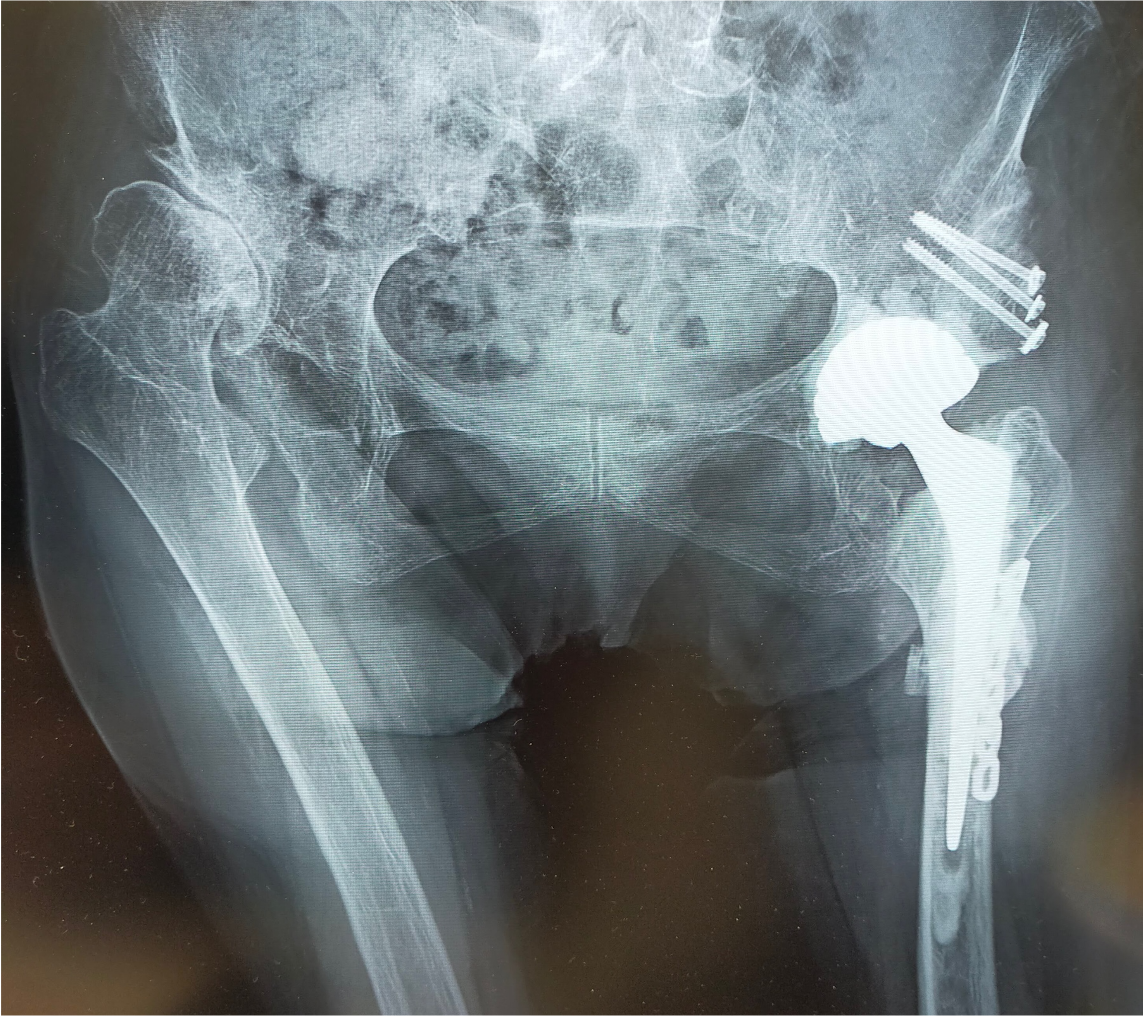
左膝の外反変形、右変形性股関節症に対する手術加療も時期を分けて今後実施予定です。
術後、自宅での生活を自立して送るためには、十分なリハビリ期間が必須となりますが、当院では回復期リハビリテーション病棟を有しているため、本症例のような高度な変形に対しても、十分リハビリを行って在宅への復帰を目指すことが可能です。
ひざ関節の疾患・治療
膝(ひざ)関節の仕組み
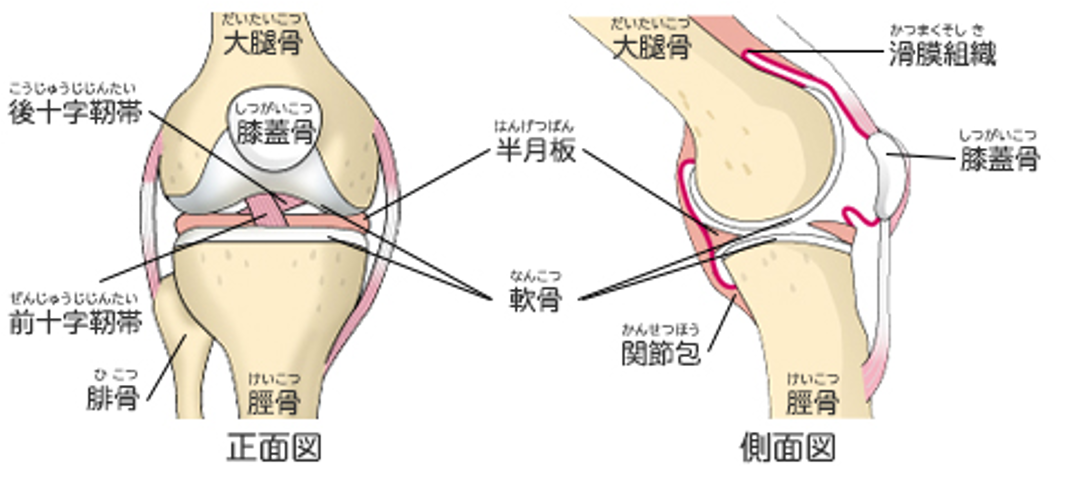
膝関節は、大腿骨(太ももの骨)と脛骨(スネの骨)、そして大腿四頭筋(太ももの筋肉)と膝蓋腱に支えられた膝蓋骨(お皿の骨)の3つの骨が組みあわさって出来ています。脛骨の上を大腿骨が滑り転がることでひざの曲げ伸ばしが可能になります。骨の表面は軟骨というクッションの役割をする組織で覆われ、間にある半月板も関節に加わる衝撃を吸収する役割があります。大腿骨と脛骨は強靭な靭帯(前後十字靭帯、側副靭帯)でつながり、ぐらつかないようになっています。
膝(ひざ)関節の疾患
変形性膝関節症
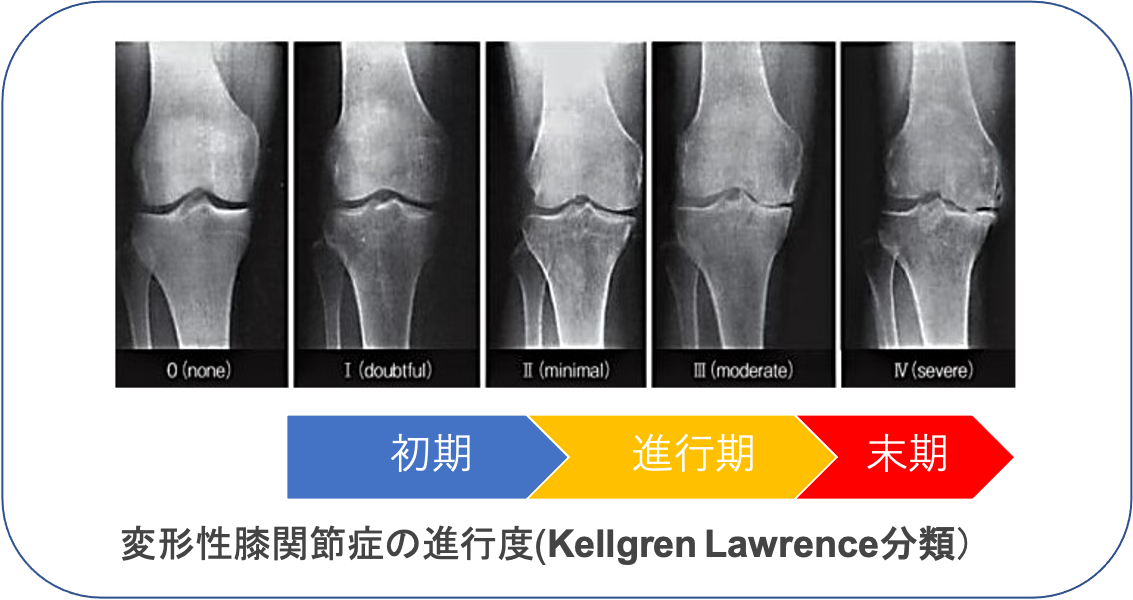
変形性膝関節症は一次性と原因疾患に続発する二次性に分類されます。わが国では年齢による退行性変化を主因とする一次性が多く、軟骨のすり減り、骨棘(骨のとげ)を伴い、多くは内反変形(O脚)を呈します。女性に多く、特に肥満との関連が強いといわれています。膝関節には歩行するだけで体重の3倍の力がかかるといわれており、病状の予防や進行を抑えるためには体重のコントロールが最も重要です。症状には波がありますが、次第に進行し、変形も悪化してきます。まずは保存加療を行いますが、痛みが強く日常生活に支障をきたすようだと、我慢するメリットはありません。痛みのない脚でより良い人生を送るために手術という選択肢もありますので、痛みで悩まれている場合は早めにご相談ください。
大腿骨顆部骨壊死
大腿骨顆部は体重を支えるのに重要で、過度なストレスが加わり壊死に陥ることがあります。原因としてステロイド投与や半月板損傷後などに脆弱性骨折(軽微な外傷により軟骨下骨に微小骨折を生じる)が起こり壊死に至るとされています。安静にしていても痛みが出たり、夜間寝ている間に痛みが出ることもあります。
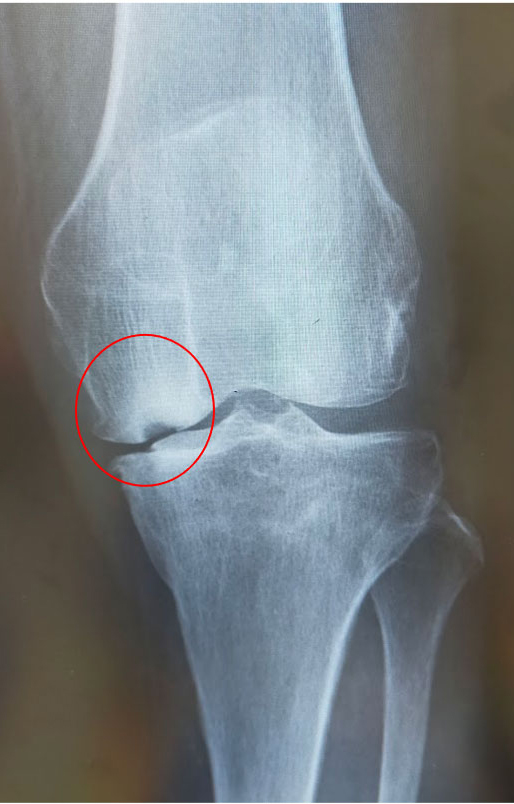
大腿骨顆部骨壊死
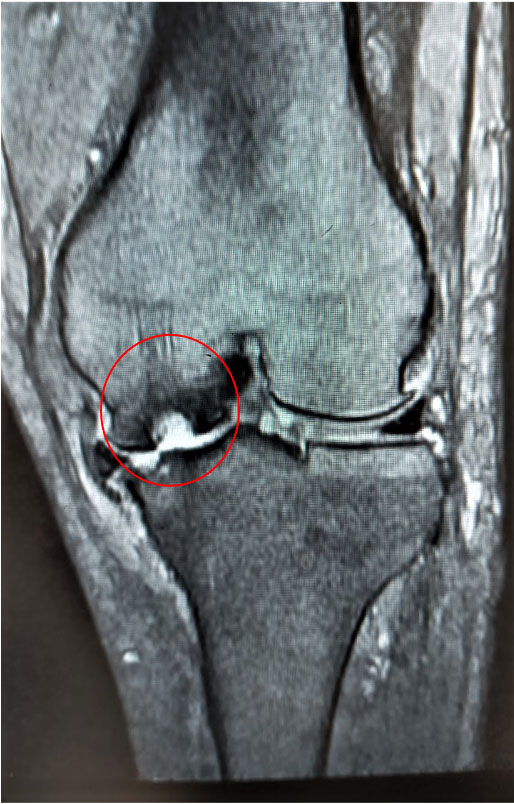
MRI
関節リウマチ
自己免疫性疾患(免疫の異常によって、体の正常組織を障害してしまう)の一種で全身のあらゆる関節の軟骨が障害される病気です。治療の基本は薬物治療で、近年は新薬の開発により治療成績が飛躍的に向上しています。しかしながら、膝・股関節などの大関節が障害を受けると日常生活が大きく障害されるため、人工関節が必要となることがあります。
膝(ひざ)関節の治療
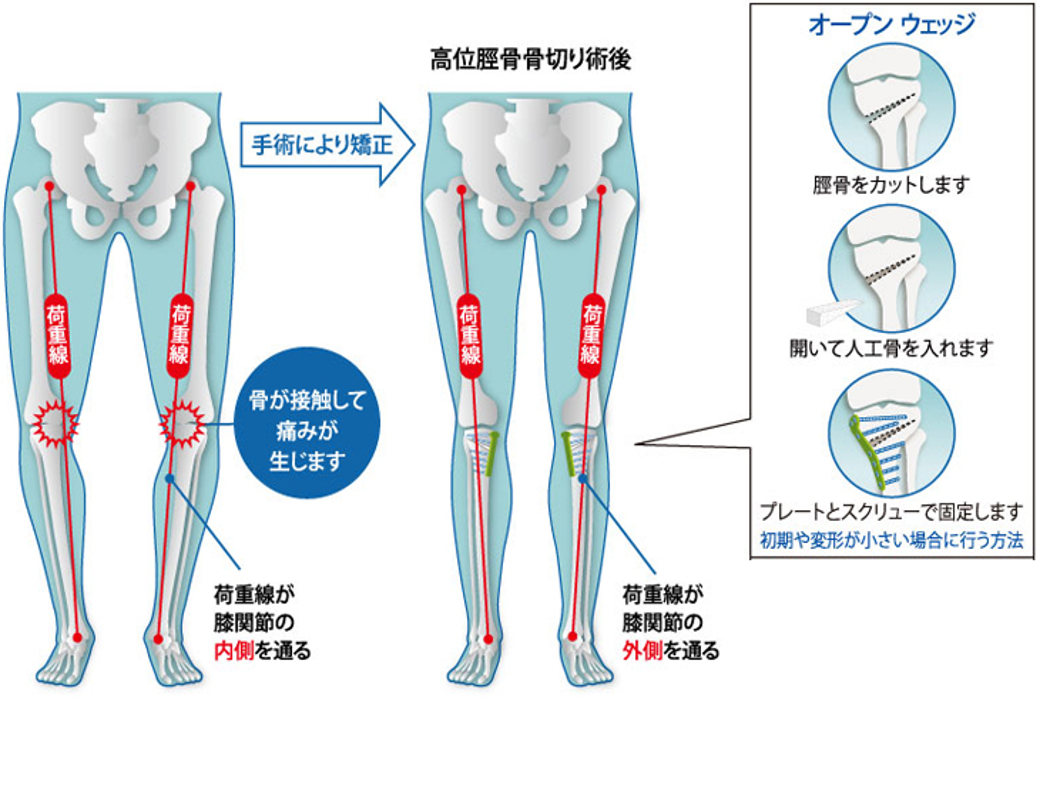
高位脛骨骨切り術(HTO:high tibial osteotomy)
骨きり術の中でも、Opening Wedge法を採用しています。骨きり術とは、脛骨(すねの骨)の一部分に切れ目を入れて、間を広げ、O脚となっている脚を軽いX脚に矯正した状態でプレートで固定する手術です。体重のかかる軸を内側から外側に移動させることで痛みが取れ、また傷んだ軟骨も再生することが知られています。人工関節と異なり、“関節温存手術”と言われ、関節の機能が温存できる、低侵襲で合併症が少ない、良好な可動域(ひざを深く曲げることが可能)、スポーツなどに制限がない、などのメリットがあり若年者や比較的軟骨の残っている場合に行われます。 デメリットとしては、切った骨が治る(骨癒合)までに時間がかかり、リハビリ・社会復帰にやや時間を要することです。
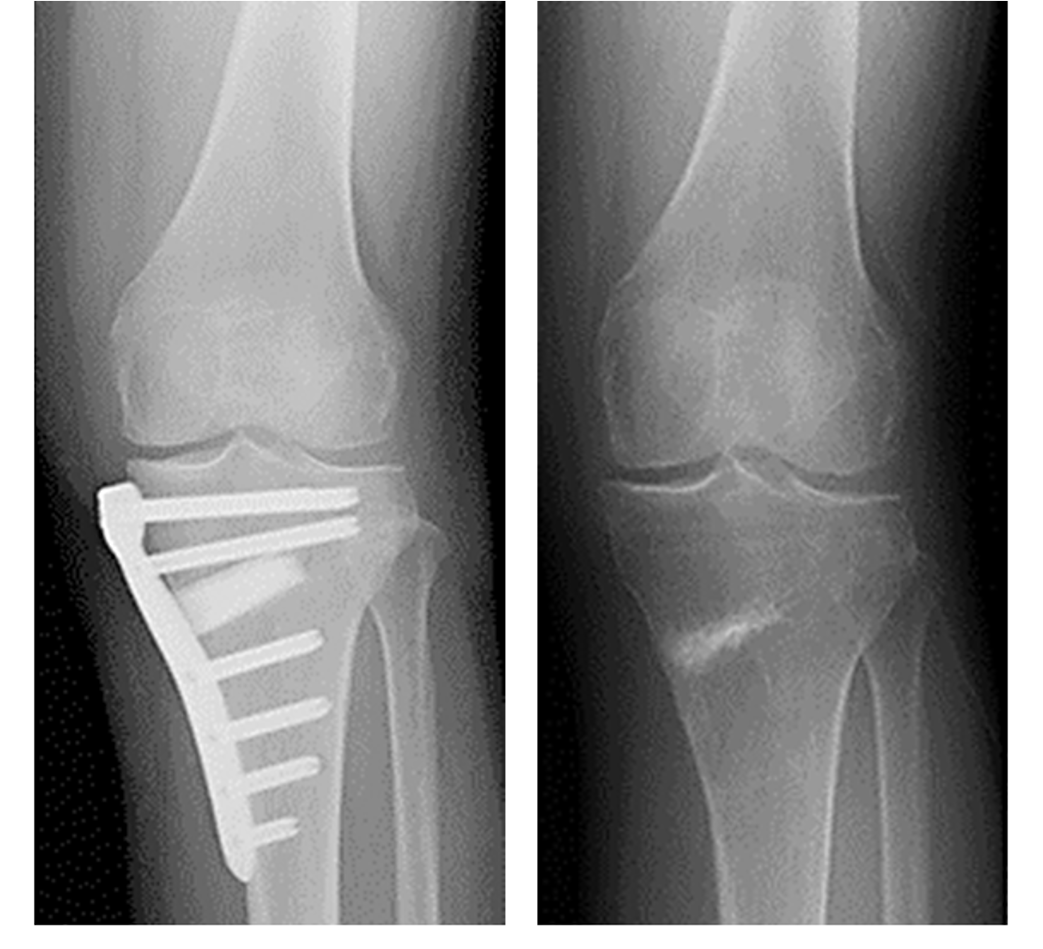
HTOの術後レントゲン
人工膝関節全置換術(TKA:Total knee arthroplasty)
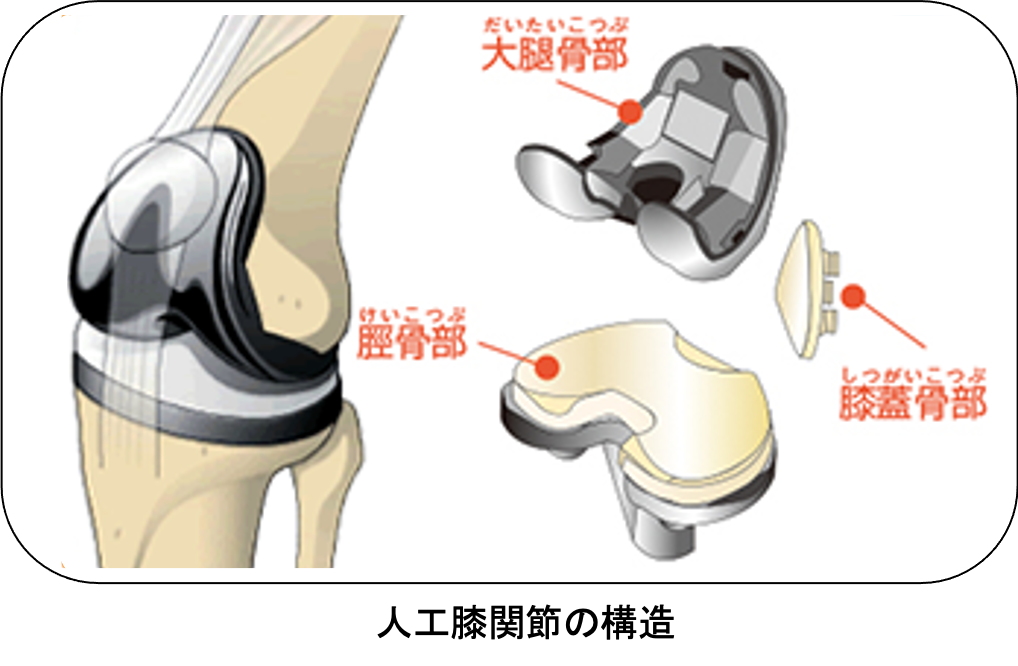
傷んだ関節表面を人工関節の形に合わせて削り、金属、セラミック、ポリエチレンでできた人工関節を骨の上に固定します。この手術を受けることで、関節の動きが滑らかになり、O脚やX脚といった変形が改善し、まっすぐな脚にすることが出来ます。人工関節の耐久性は10年間弛みなく日常生活が送れる可能性が95%以上といわれ、長期的にも安定した方法です。さらに最新の人工関節では性能が格段に良くなっており、20〜30年以上の機能することも十分期待できるようになってきました。
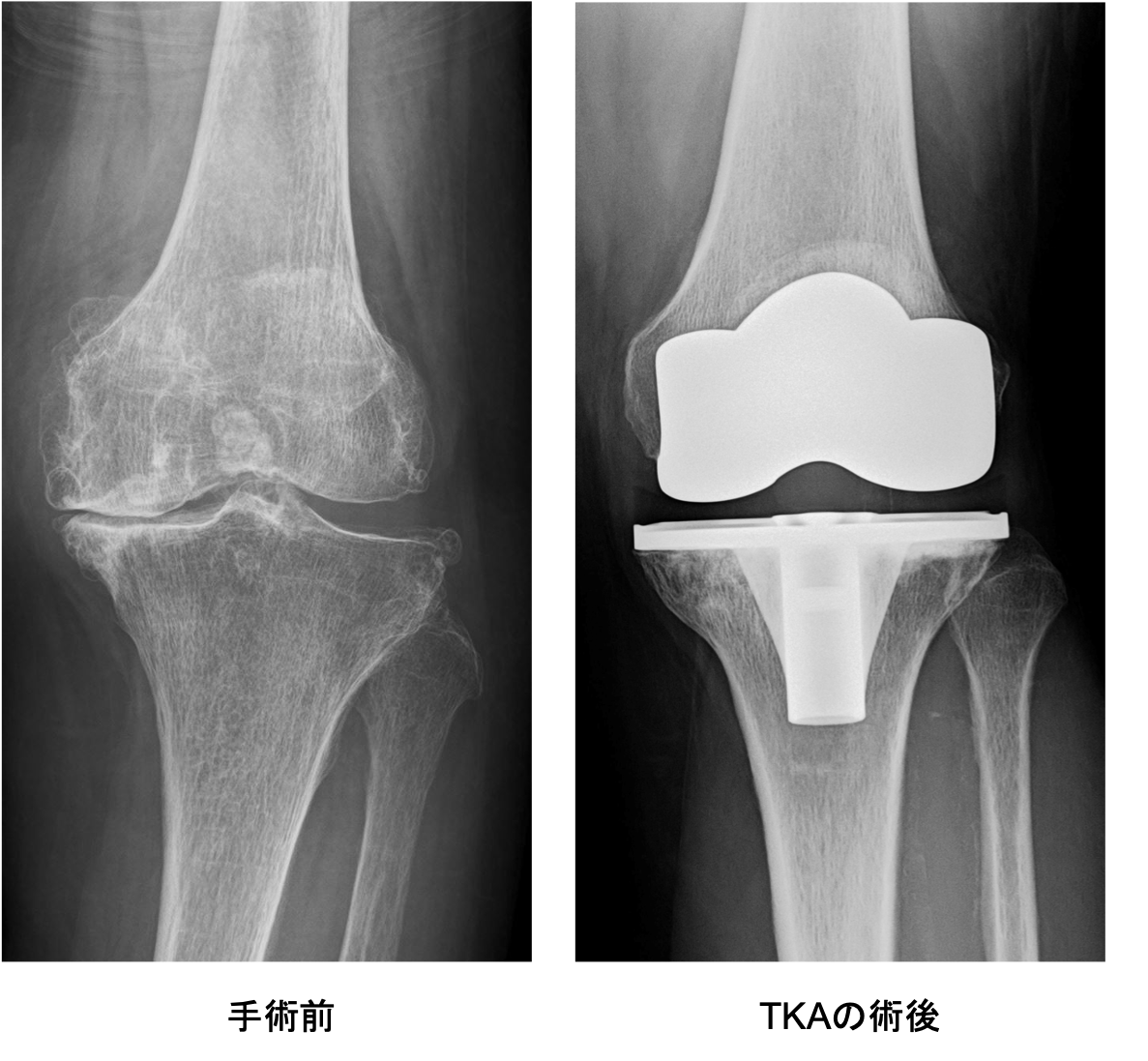
人工膝関節単顆置換術(UKA:Unicompartmental knee arthroplasty)
関節のなかで傷んだ部分だけ(多くは内側の半分だけ)を人工関節に置換します。メリットは手術の傷や削る骨の量が少ないため、術後の痛みも少なく、回復が早く、膝の曲がりもよいところです。耐久性も悪くありませんが、人工膝関節全置換術と比べると若干手技が難しく、適応をしっかり選ぶ必要があります。変形が比較的軽く、外側の軟骨や靭帯に異常がないなど、術前に専門医の診断を受けた上で、相談するようにしましょう。
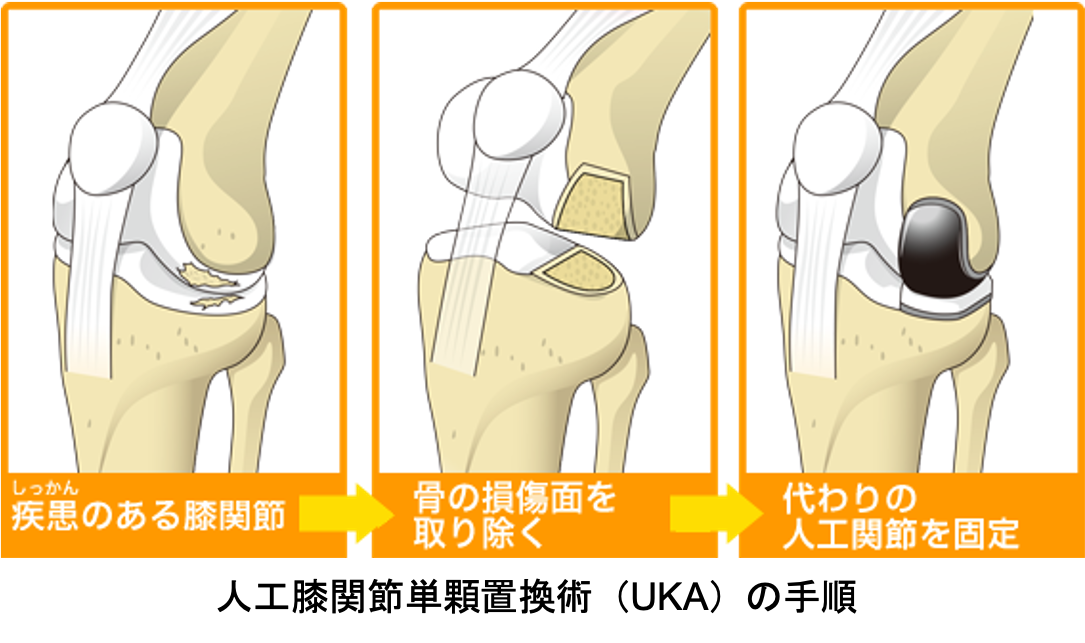
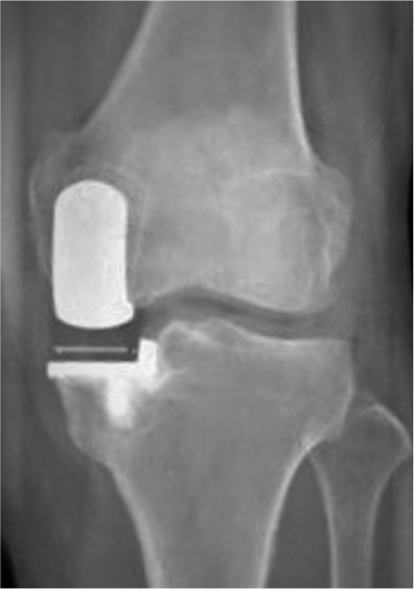
UKAの術後
MIS(最小侵襲手術) による人工膝関節全置換術
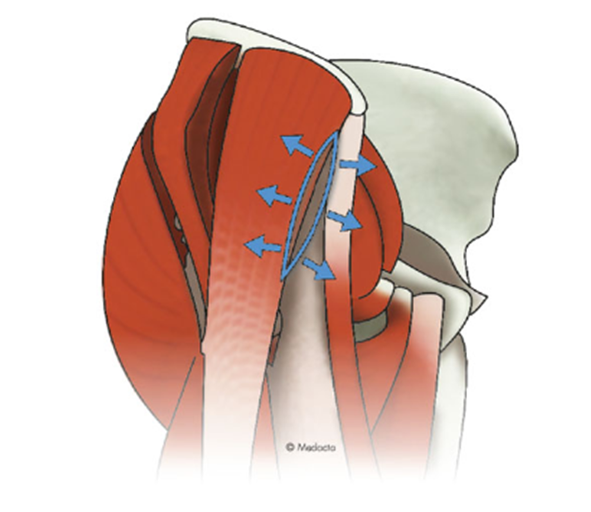
内側広筋を切らないアプローチ 『UnderVastus approach』一般的には、内側広筋の一部を切開するMedial parapatellar approachが用いられます。視野がよく手技も簡単であるという利点がありますが、筋肉を大きく切ることで術後の痛みや筋力低下が問題となることがあります。術後の回復を第一に考え、当院ではUnderVastus approach(アンダーバスタスアプローチ)を取り入れ、出来るだけ筋肉を切らない方法でダメージの少ない手術を心がけています。ただし高度な技術が必要であり、変形の程度に応じてアプローチは使い分け、症例に応じて臨機応変に対応しています。
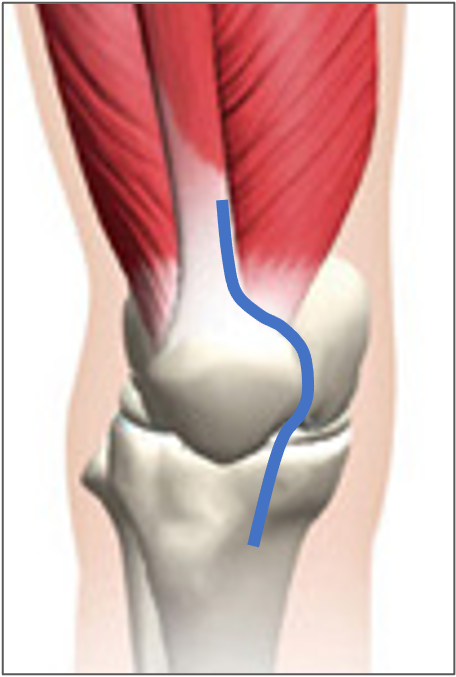
Medial parapatellar approach
内側広筋を大きく切開する
(青:関節包の切開線)
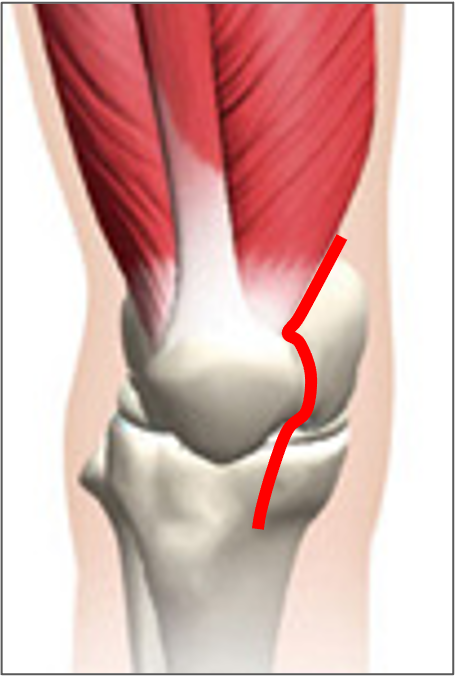
Under Vastus approach
筋肉を温存する
(赤:関節包の切開線)
症例の紹介
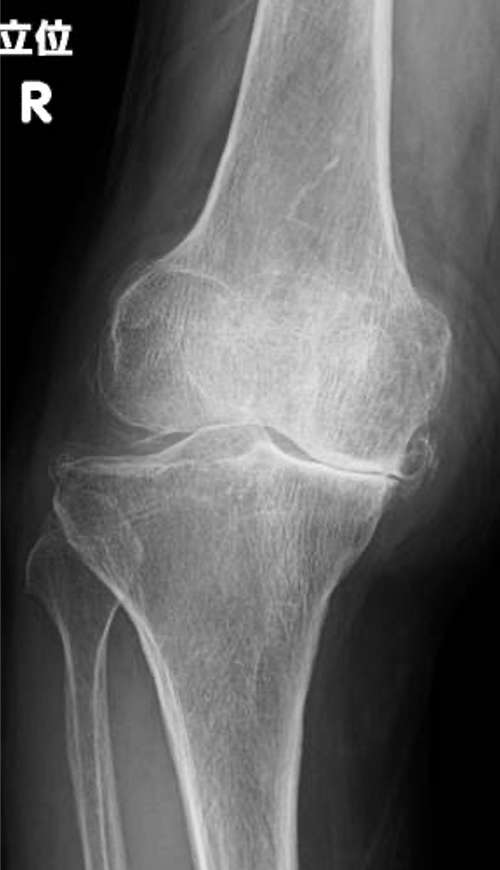
70代女性 右変形性膝関節症
当院にて右人工膝関節全置換術(TKA)を施行。術前、歩行も困難でしたが、術後は杖歩行も安定し、良好な可動域も獲得。入院中に反対側の人工膝関節単顆置換術(UKA)も行い、十分なリハビリ後に退院となりました。
*写真・動画はご本人の承諾を得て掲載しております。(執刀/撮影:森島)
*術後の経過には個人差があります。
[手術前]
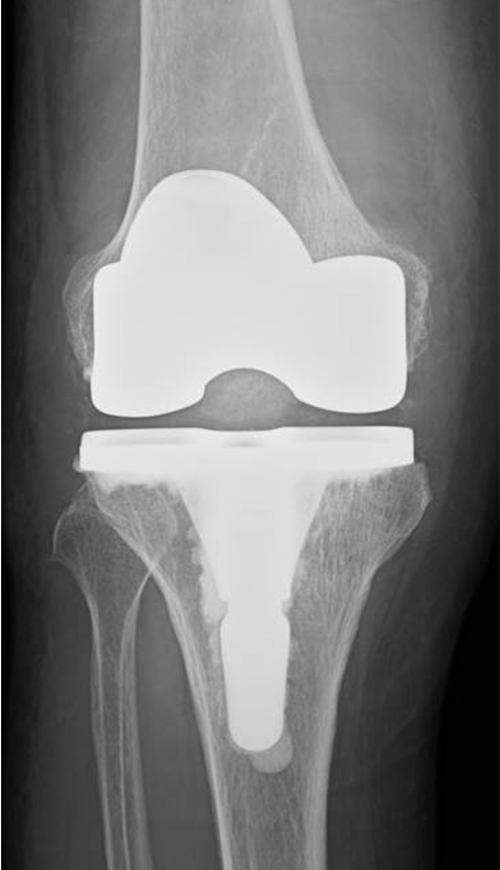
[手術後]
〈手術前〉
〈手術後〉(右ひざ)
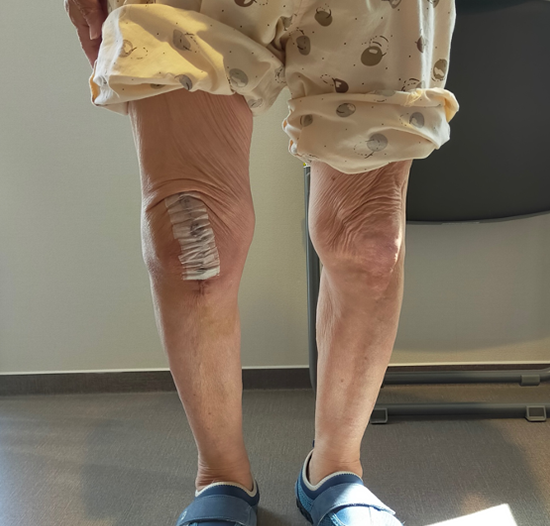
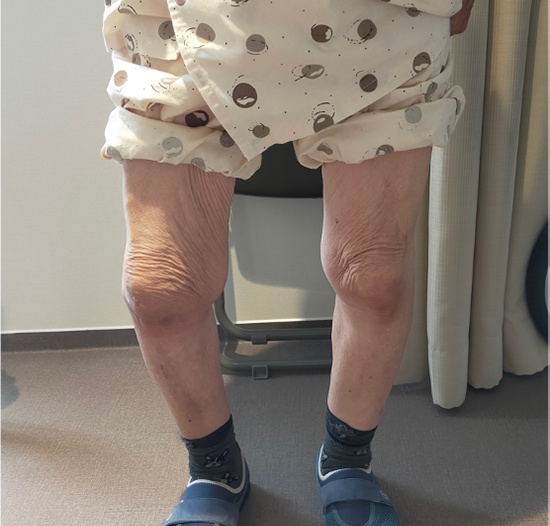
ひざの曲がり(術後3週)

リハビリでの歩行の様子
手術前
手術後2週
四肢骨折の手術治療
ひざ、股関節を含む、四肢の骨折に対しては、適応があれば手術加療を行い、機能改善および早期の社会復帰を目指しています。
膝関節内骨折
関節を含む骨折は、機能障害を起こしやすく、正確に関節を再建する必要があり、早期リハビリ、機能改善にはとても重要です。
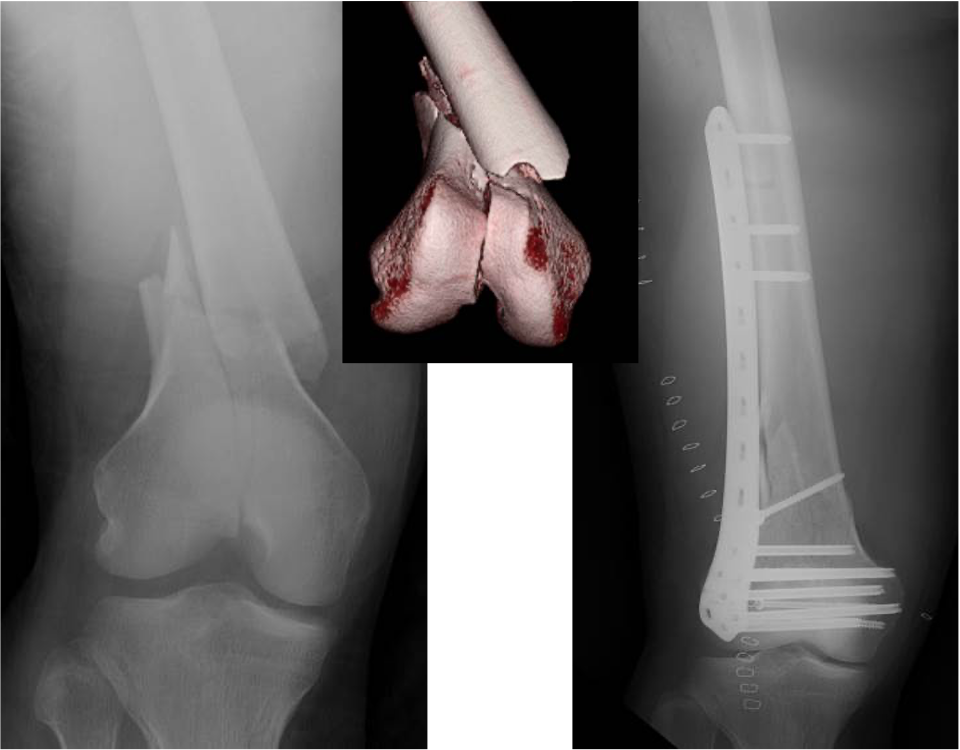
大腿骨遠位端骨折に対する骨接合術
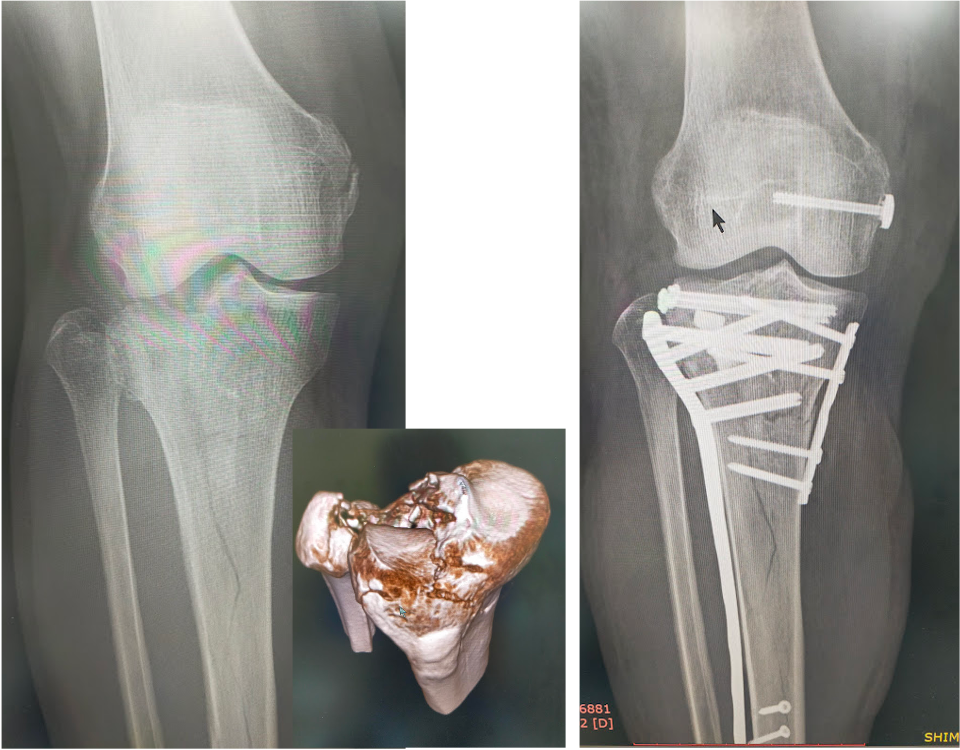
脛骨近位端骨折に対する骨接合術
症例の紹介
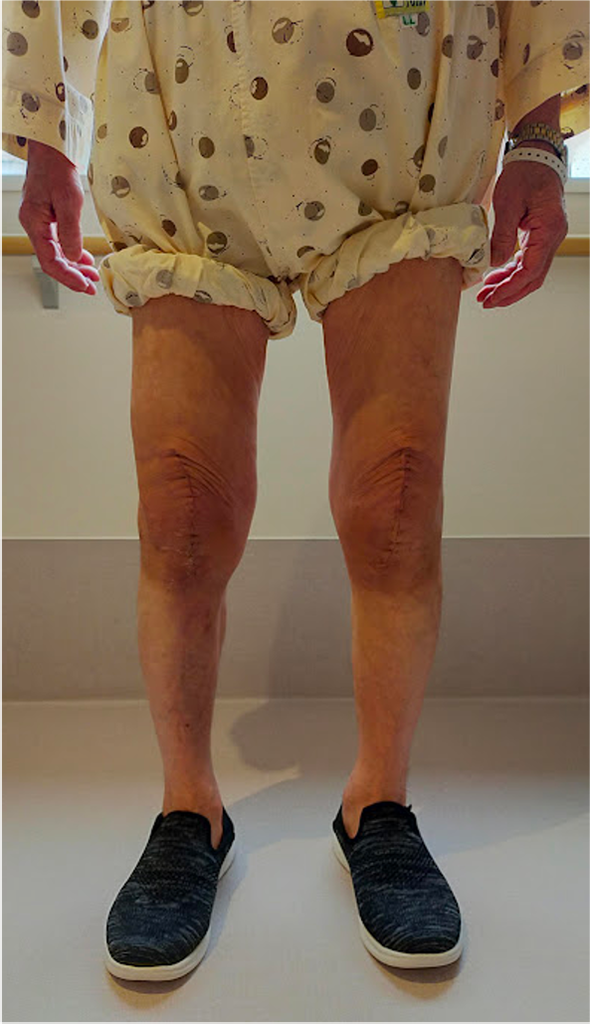
70代男性 両側 変形性ひざ関節症
当院にて人工ひざ関節全置換術(TKA)を施行。入院中に両側の手術を行い、術中に神経ブロックを併用しています。
選択的(大腿神経の内側広筋枝と伏在神経)な神経ブロックと持続カテーテル留置を行うことにより、術後に筋力の低下を伴わずに疼痛のコントロールができ、早期の離床とリハビリを行うことが可能となります。
*写真・動画はご本人の承諾を得て掲載しております。(執刀/撮影:森島)
*術後の経過には個人差があります。
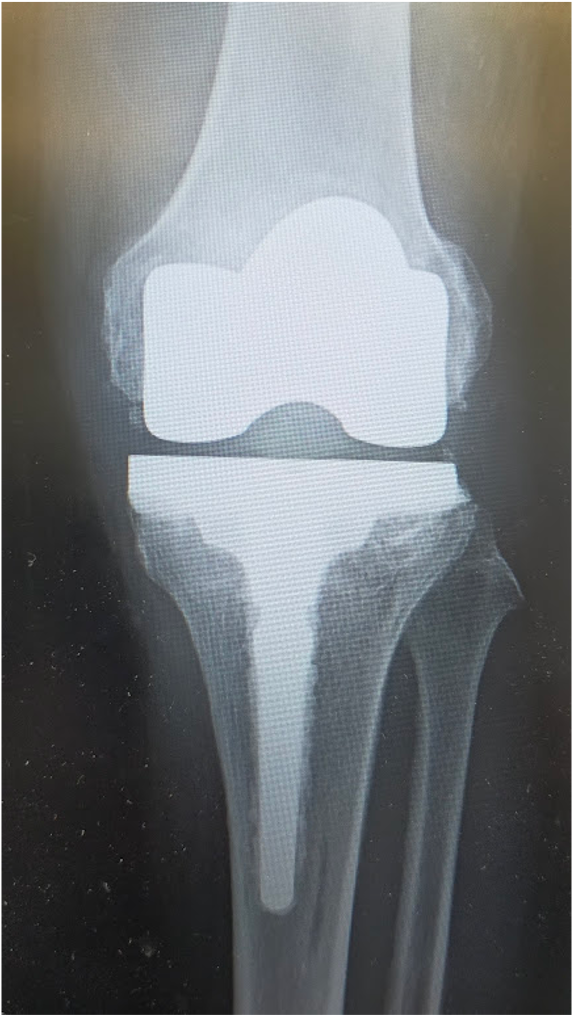
〈手術前のレントゲン〉右ひざ
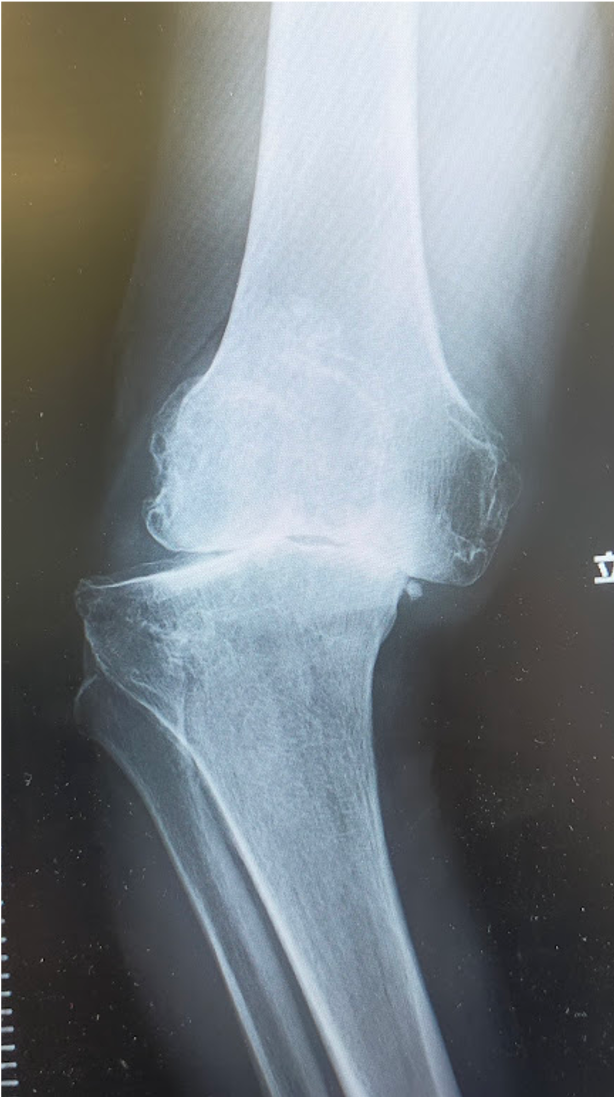
〈手術前のレントゲン〉左ひざ
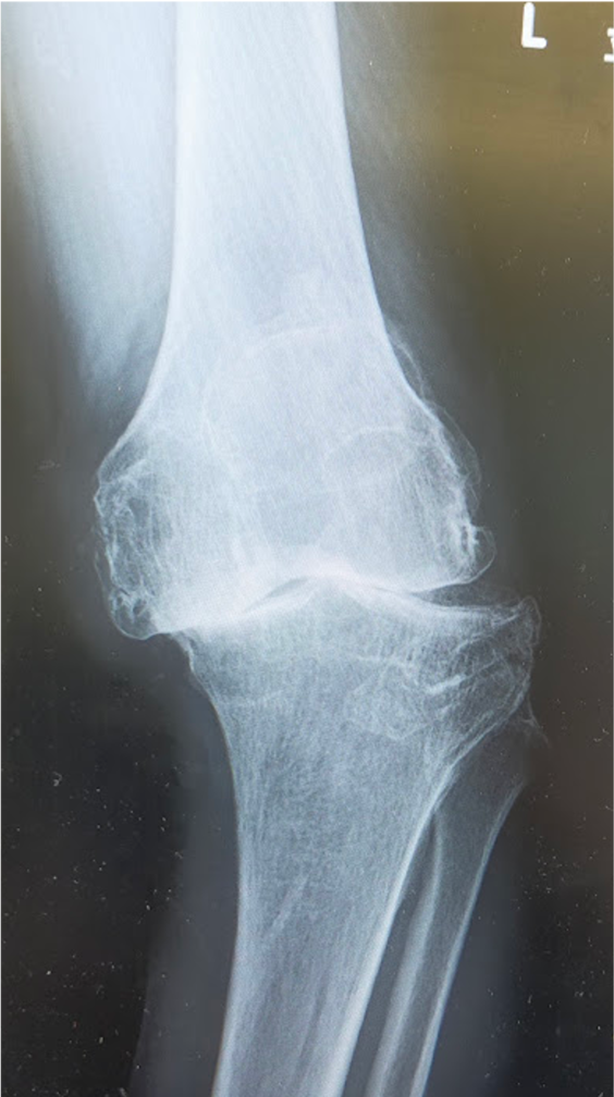
〈手術後のレントゲン〉右TKA後
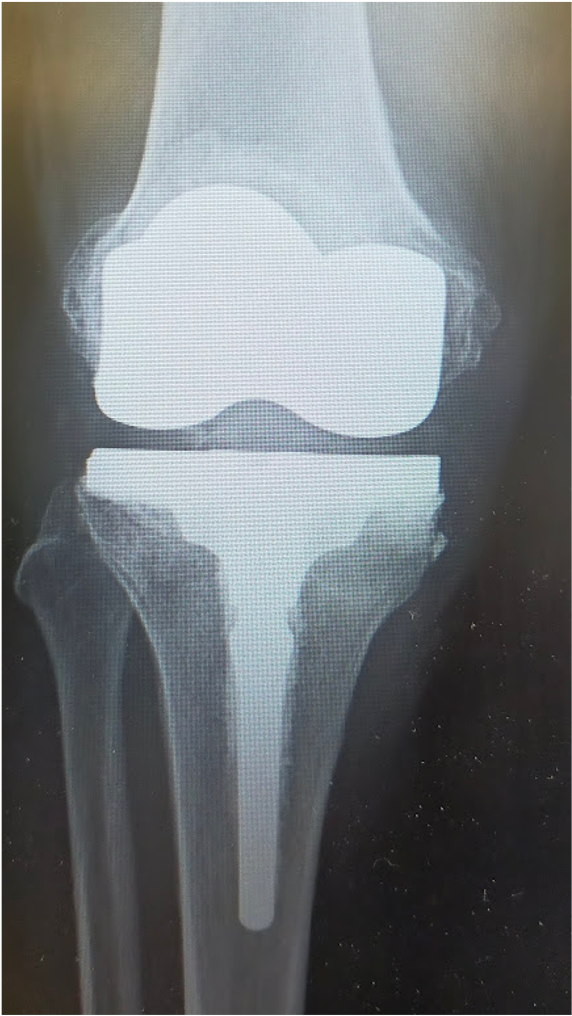
〈手術後のレントゲン〉左TKA後
<術後の下肢全長>
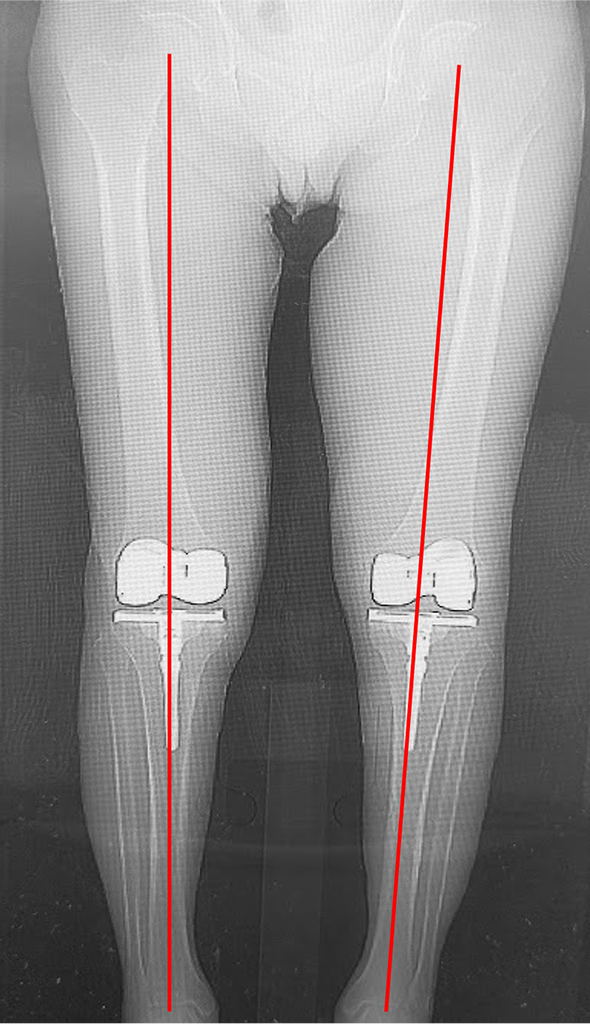
術前は高度なO脚を呈していましたが、術後は下肢がまっすぐになり、股関節と足関節の中心を結ぶライン(赤線)がひざ関節の中心を通っています。
手術前
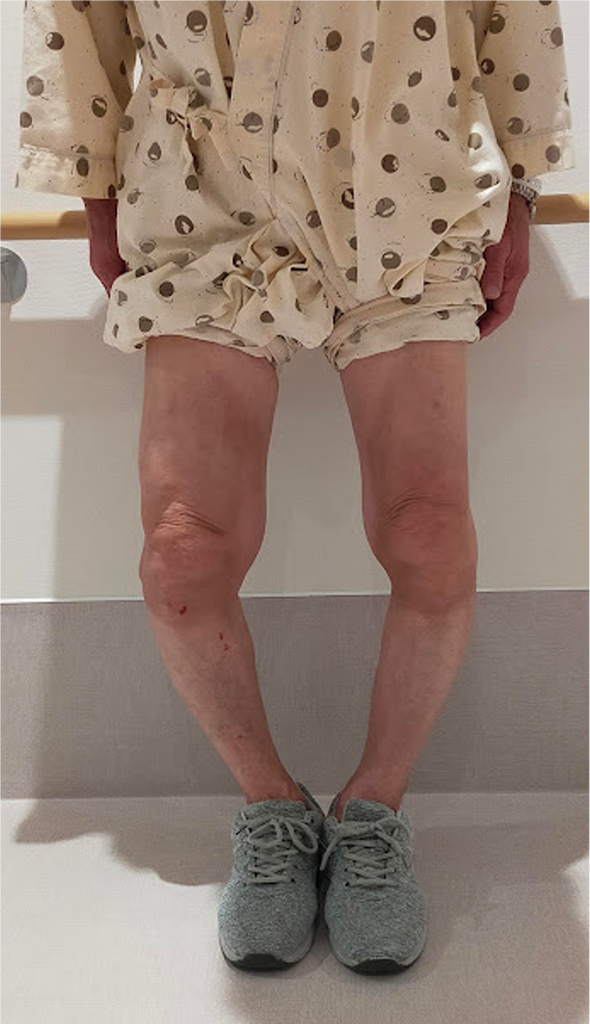
手術後
リハビリでの歩行の様子
手術前
手術後
大腿骨近位部(股関節)骨折
大腿骨近位部骨折は骨粗鬆症が基礎にある高齢者に非常に多い骨折です。寝たきりになりやすく、また生命予後にも関わるため、早期の手術が望ましい骨折です。
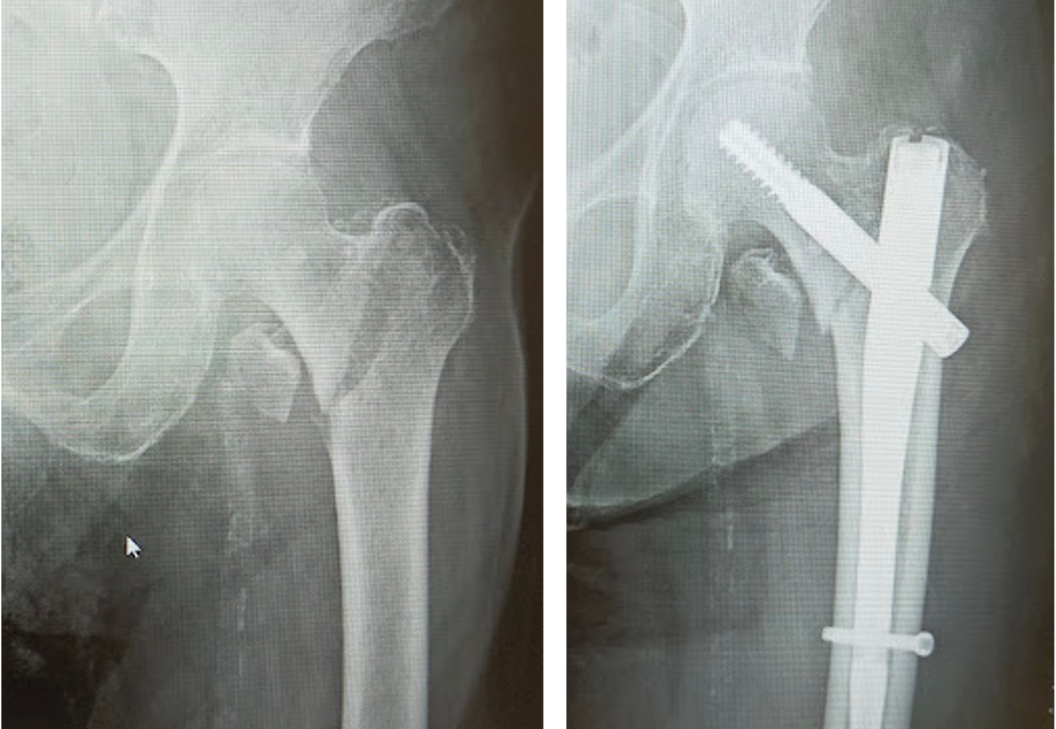
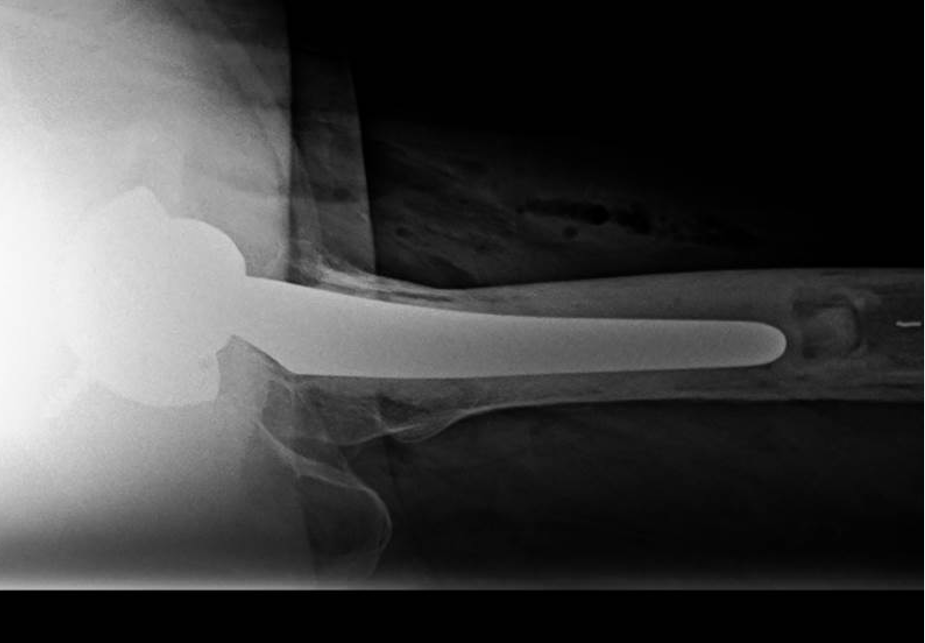
大腿骨転子部骨折に対する骨接合術
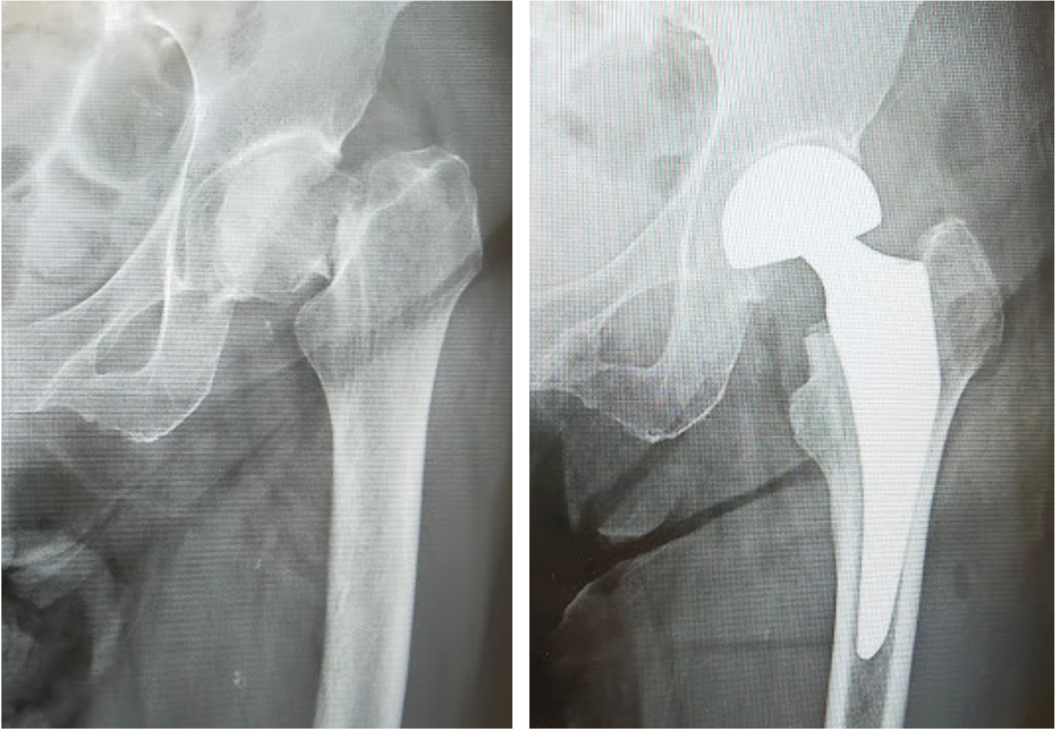
大腿骨頸部骨折に対する人工骨頭挿入術
その他、上肢の骨折、足関節や下腿骨などの下肢骨折など、日常的に発生することの多いほとんどの骨折に対する治療に対応しています。
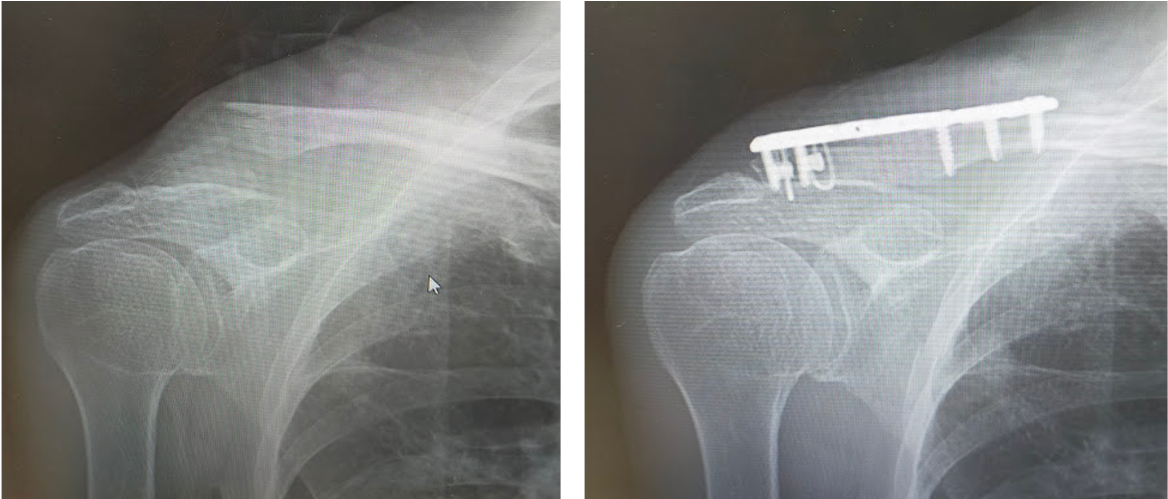
鎖骨遠位端骨折に対する骨接合術
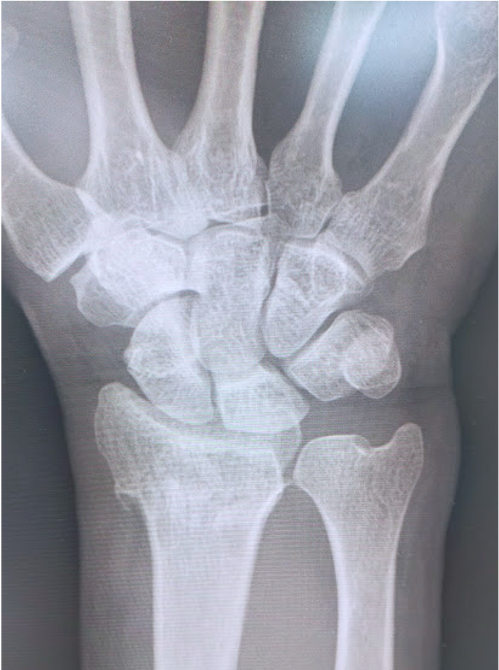
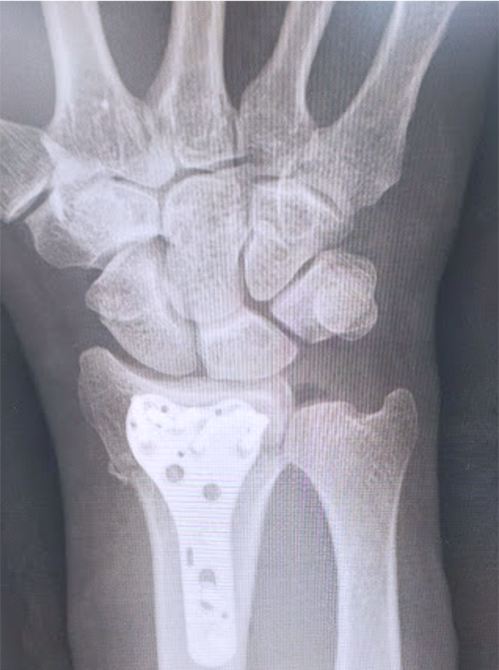

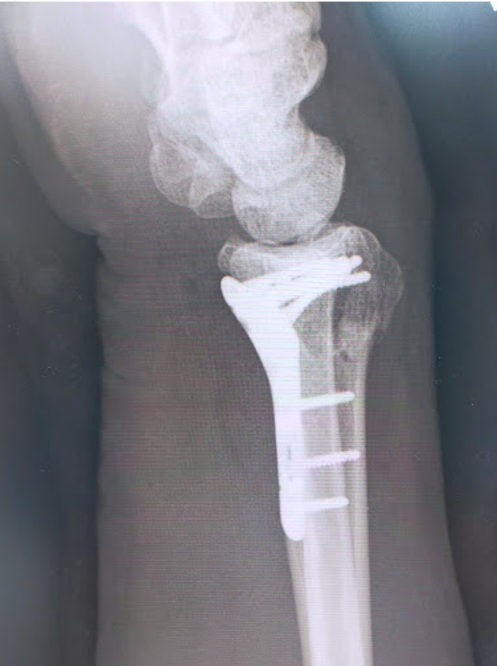
橈骨遠位端骨折に対する骨接合術
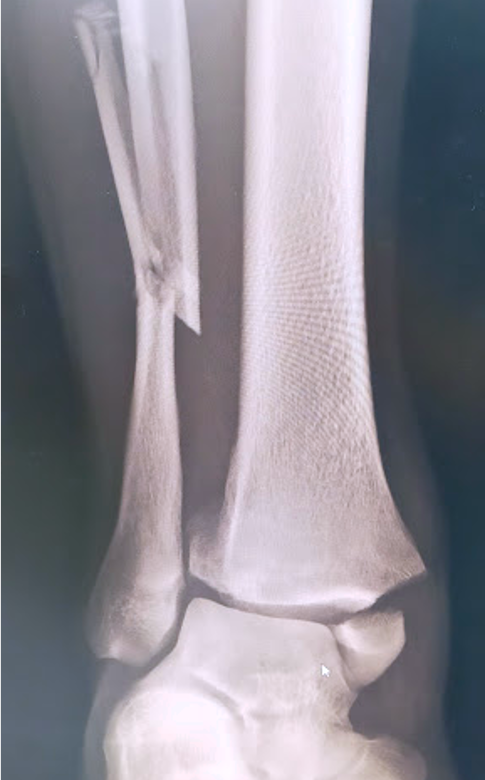
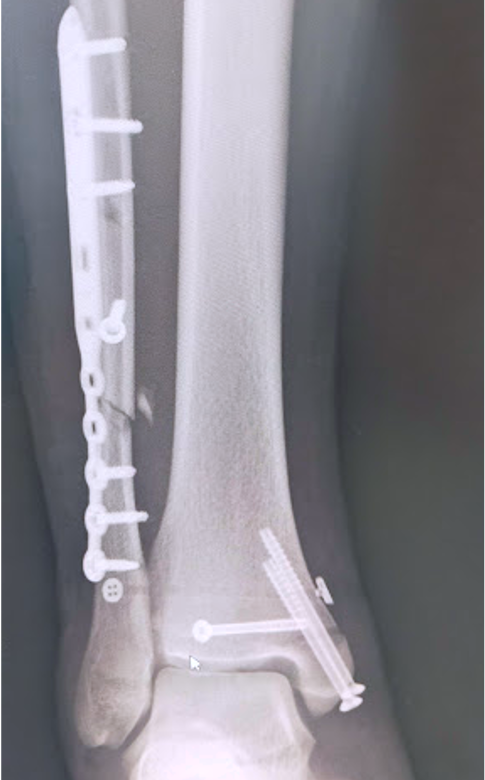
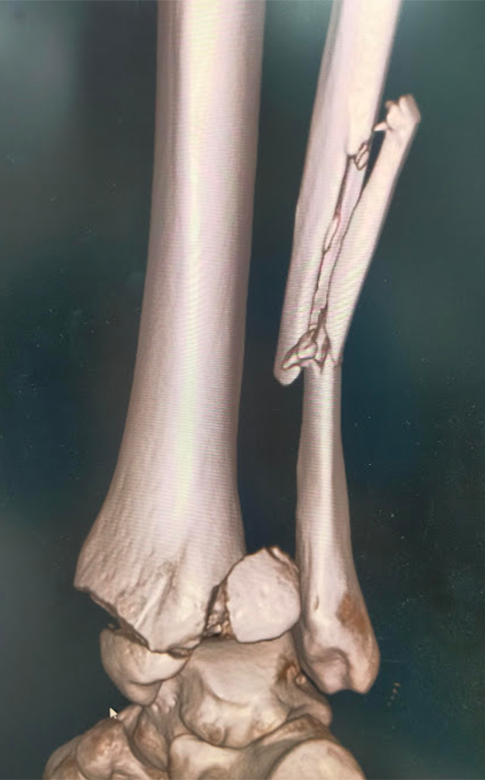

足関節脱臼骨折に対する骨接合術
総合窓口
03-5681-9055患者サポート室
03-5681-9057 在宅医療・入院・介護など各種ご相談窓口在宅診療部
03-5888-7391
ネットでお問い合わせ
Contact us online







